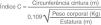A obesidade é um importante fator de risco para doenças cardiovasculares. O objetivo deste estudo foi avaliar se o índice de conicidade (IC), índice de massa corporal (IMC) e circunferência abdominal (CA) podem ser usados como preditores de doença arterial coronariana (DAC) e mortalidade em uma população de meia‐idade da região noroeste do Rio Grande do Sul, Brasil.
MétodosEstudo de coorte retrospectiva, longitudinal, realizado com o registro dos prontuários de indivíduos atendidos em uma instituição cardiológica do interior do Rio Grande do Sul, Brasil. A amostra constou de 2396 indivíduos. Foram consideradas como variáveis de desfecho primário o diagnóstico de DAC e secundário a mortalidade. O IC, IMC e CA foram analisados através de regressão logística, regressão de Cox e curva ROC.
ResultadosO estudo mostrou que nenhuma das medidas antropométricas pôde ser considerada como fatores independentes, tanto para o diagnóstico de DAC, quanto para a mortalidade. Houve uma redução significativa do risco para DAC associada com o sexo feminino (odds ratio [OR]: 0,31; intervalo de confiança [IC95%]: 0,22‐0,44) e ausência de diabetes mellitus (OR: 0,52; IC95%: 0,33‐0,82) e um aumento significativo do risco de mortalidade associada à presença de DAC (OR: 3,56; IC95%: 2,00‐6,32) e etilismo (OR: 3,55; IC95%: 1,60‐7,90).
ConclusãoAs medidas antropométricas não se mostraram importantes como fator preditivo independente para o diagnóstico de DAC e mortalidade em uma população estudada no sul do Brasil. Nossos resultados suportam o conceito de que a mensuração isolada do IC, IMC e CA não são suficientes na avaliação do risco de DAC e mortalidade na população geral.
Obesity is a major risk factor for cardiovascular disease. This study was designed to assess whether the conicity index (CI), body mass index (BMI) and waist circumference (WC) can be used as predictors of coronary artery disease (CAD) and mortality in a middle‐aged population of the north‐western region of Rio Grande do Sul, Brazil.
MethodsThis was a retrospective, longitudinal cohort study, based on the medical records of patients seen in a cardiology institution in a rural area of Rio Grande do Sul. The sample consisted of 2396 individuals. The primary endpoint was diagnosis of CAD, with mortality as the secondary endpoint. CI, BMI and WC were assessed using logistic regression, Cox regression and receiver operating characteristic curve analysis.
ResultsThe study showed that none of the anthropometric measures could be considered independent factors for either a diagnosis of CAD or mortality. Female gender was associated with a significantly lower risk of CAD (odds ratio [OR]: 0.31; 95% confidence interval [CI]: 0.22‐0.44), as was absence of diabetes (OR: 0.52; 95% CI: 0.33‐0.82), while there was a significantly higher risk of mortality associated with the presence of CAD (OR: 3.56; 95% CI: 2.00‐6.32) and alcohol consumption (OR: 3.55; 95% CI: 1.60‐7.90).
ConclusionsThese anthropometric measures were not independent predictive factors for CAD diagnosis or mortality in a population in southern Brazil. Our results support the conclusion that determination of CI, BMI and WC alone is insufficient to assess the risk of CAD and mortality in the general population.
A distribuição da gordura no corpo é um aspecto que tem despertado atenção nas pesquisas sobre obesidade, visto que a incidência de inúmeras doenças crônicas é frequente em pessoas obesas, porém, quando a obesidade está centralizada na região abdominal as repercussões negativas, tanto de ordem metabólica quanto cardiovascular, são mais significativas1,2.
Há um consenso de que a obesidade abdominal, por sua vez, está relacionada com a quantidade de tecido adiposo visceral, e é considerada fator de risco independente para o desenvolvimento de doenças cardiovasculares3–5. A gordura visceral é metabolicamente mais ativa do que a gordura subcutânea6 e está estreitamente correlacionada com a resistência à insulina6–8. A concentração excessiva de gordura na região abdominal relaciona‐se com diversas disfunções metabólicas, e está associada a um maior risco de morbidade e mortalidade decorrentes da doença aterosclerótica e de suas consequências, como a doença arterial coronariana (DAC)9,10.
A melhor medida antropométrica para avaliar os riscos associados com a adiposidade não foi estabelecida. O índice de massa corporal (IMC), que é o peso dividido pelo quadrado da altura, é a medida mais comum de adiposidade global em estudos epidemiológicos11. No entanto, foi descrito que a distribuição de massa de gordura é um preditor mais importante de doença do que a adiposidade global11,12.
A circunferência abdominal (CA), também conhecida como perímetro abdominal, que avalia a adiposidade subcutânea e visceral, é facilmente mensurada e é frequentemente usada como uma medida de gordura visceral em estudos epidemiológicos13,14. A CA expressa, de forma mais eficaz que o IMC, a distribuição da gordura corporal11, pois está relacionada com a adiposidade visceral, que acarreta danos à saúde12.
Em 1991 foi proposto por Valdez15, como modelo para avaliação da obesidade e distribuição da gordura corporal, o índice de conicidade (IC), que utilizou como variáveis o peso, a estatura e a CA, o que amenizaria a correlação da CA com a altura, considerando que a obesidade central, mais do que a obesidade generalizada, estaria associada às doenças cardiovasculares. O IC foi fundamentado na ideia de que pessoas que acumulam gordura em volta da região central do tronco têm a forma do corpo parecida com um duplo cone, descritos como dois cones com uma base comum, enquanto que aquelas com menor quantidade de gordura na região central teriam aparência de um cilindro16.
Foi descrito por Pitanga16 que o IC possui importante sensibilidade e especificidade como discriminador do risco coronariano em uma amostra de uma população de adultos, em um estudo transversal, em Salvador, Brasil. No entanto, nossa literatura carece de estudos que demonstrem os mesmos efeitos do IC em outras populações brasileiras, e ainda em estudos longitudinais, para que se possa, de fato, utilizá‐lo de maneira rotineira como preditor para DAC.
Dessa maneira, este estudo foi desenhado para avaliar se o IC pode reproduzir os achados descritos por Pitanga16, assim como se o IMC e CA podem ser usados como preditores de DAC e mortalidade em uma população de meia‐idade da região noroeste do Rio Grande do Sul, Brasil.
MétodosAspectos éticosA pesquisa foi aprovada em seus aspectos éticos pelo Comitê de Ética em Pesquisa da Universidade de Cruz Alta – UNICRUZ (0068.0.417.000‐09) em consoante à Declaração de Helsinki.
DesenhoTratou‐se de uma coorte retrospectiva e longitudinal, realizada com o registro dos prontuários de indivíduos atendidos em uma instituição cardiológica do interior do Rio Grande do Sul, Brasil. O ponto final para este estudo foi o diagnóstico de eventos coronarianos e a presença de isquemia miocárdica, diagnóstico de DAC, observado de 2001 a 2012, com um tempo médio de acompanhamento dos indivíduos de 7,70±1,95 anos.
Banco de dadosDescrição geralOs dados foram retirados do registro geral dos indivíduos no Instituto de Cardiologia de Cruz Alta (ICCA), alimentado por médico cardiologista desde 2001. O levantamento foi realizado até o ano de 2012, com 6050 indivíduos cadastrados de forma consecutiva. A população foi formada por indivíduos que consultaram na instituição, a qual oferece atendimento cardiológico locorregional para prevenção, diagnóstico e terapêutica de doenças cardiovasculares. O ICCA possui parceria de pesquisa com o grupo multidisciplinar em saúde da UNICRUZ e está cadastrado no CNPq como instituição privada com fins de pesquisa clínica.
Critérios de inclusão e exclusãoForam incluídos indivíduos que apresentavam dados completos no prontuário referente às variáveis envolvidas no desfecho: foram adquiridos os dados antropométricos para a obtenção do IC, IMC, CA, presença ou não de isquemia miocárdica ou eventos coronarianos, além do histórico dos fatores de risco cardiovasculares clássicos e dados de sobrevida. Foram excluídos os indivíduos com outras miocardiopatias, doenças valvares, doenças do sistema de condução e os indivíduos com idade inferior a 30 anos, devido à baixa prevalência de doença aterosclerótica, totalizando uma amostra de 2396 indivíduos.
DesfechoFoi considerado como desfecho primário o diagnóstico de eventos coronarianos e/ou a presença de isquemia miocárdica. Para o diagnóstico de DAC foi considerada a história de internações por insuficiência coronariana, intervenção coronariana e/ou revascularização miocárdica comprovada por laudos técnicos, laudos de alta hospitalar ou declarações de especialistas. Para o diagnóstico de isquemia miocárdica, foram considerados os achados característicos dos testes funcionais, seguidos dos testes por imagem17,18. Foi considerada como desfecho secundário a mortalidade por qualquer causa.
PreditoresConsideraram‐se como preditores o IC, IMC, CA, além de fatores de risco de DAC, como o tabagismo, etilismo, sedentarismo, o histórico e o diagnóstico de hipertensão arterial sistêmica (HAS), diabetes mellitus (DM), hipercolesterolemia, hipertrigliceridemia e história familiar de infarto do miocárdio precoce17.
Os valores de IC, IMC e CA foram obtidos por meio de avaliação antropométrica durante a avaliação realizada pelos profissionais do ICCA, arquivados nos prontuários. O peso corporal foi mensurado em quilogramas (kg), obtido por meio de balança de precisão (Toledo®). Para esta avaliação, os indivíduos foram orientados a permanecer com roupas leves e com os pés descalços19. A estatura foi medida em metros, por meio de régua acessória escalonada em centímetros, com os indivíduos descalços, mantendo‐se em posição ereta e olhando para frente. A CA foi medida na distância média entre a última costela flutuante e a crista ilíaca, ao final de uma expiração normal, estando o indivíduo na posição ortostática, com o mínimo de roupa possível. Foi utilizada fita métrica padrão flexível e inextensível, com definição de medida de 0,1cm19.
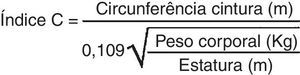
Para determinar o IC foram utilizadas as medidas de peso corporal, estatura e CA utilizando‐se a equação matemática de Valdez15, Figura 1.
Fatores de confusãoForam consideradas covariáveis os dados epidemiológicos. Nos dados epidemiológicos, foram utilizados a história de DM, tabagismo, etilismo, hipercolesterolemia, hipertrigliceridemia, HAS, sedentarismo e síndrome metabólica20. Foi considerado tabagista todo indivíduo que declarou ser fumante no momento da avaliação, independente da quantidade de cigarros, e etilista aquele que referiu consumo excessivo de bebida alcoólica no período da entrevista, em qualquer frequência. O sedentarismo foi considerado como a ausência de atividade física por 30 minutos, três vezes por semana. As demais variáveis foram diagnosticadas conforme critérios pré‐estabelecidos20–22.
Análise dos dadosValidação do bancoPara verificar a confiabilidade dos dados, foi realizada uma nova coleta de dados dos prontuários por um diferente pesquisador. Os dados de 50 indivíduos aleatórios foram novamente obtidos e comparados com os dados da primeira coleta. A confiabilidade entre os pesquisadores foi testada com o coeficiente Kappa de Cohen23 para as variáveis categóricas e com o coeficiente de correlação intraclasse para as variáveis contínuas.
Métodos estatísticosA caracterização dos dados da amostra foi expressa como média±desvio‐padrão para dados contínuos e porcentagens para dados categóricos. Indivíduos com ou sem DAC foram comparados usando o teste t de Student para os dados paramétricos, e Mann Whitney para os dados não paramétricos, para as variáveis contínuas e o teste do qui‐quadrado para as variáveis categóricas. Foi realizada a análise de regressão logística linear multivariada para calcular as mudanças de variáveis no indivíduo pela presença ou ausência de diagnóstico de DAC. Foi utilizado o modelo de regressão de Cox, tendo em conta a duração do seguimento, para analisar a mortalidade, com ajustamentos das outras variáveis. Foi utilizada a curva receiver operator characteristic (ROC) para a análise da especificidade e sensibilidade da IC, e CA para a presença de DAC; p<0,05 foi considerado significativo.
ResultadosValidação do bancoNa análise de confiabilidade, as variáveis categóricas apresentaram coeficiente Kappa de 0,62 a 0,92, com valor de p<0,001. Nas variáveis contínuas o coeficiente de correlação intraclasse variou de 0,83‐0,99 com valor de p<0,001, evidenciando uma boa confiabilidade para os dados obtidos, já que todas as variáveis foram testadas.
A estatística descritiva foi utilizada para caracterizar a amostra. A amostra em estudo foi constituída de 2396 indivíduos, 1440 do sexo feminino (60,1%) e 956 do sexo masculino (39,9%), 161 (6,7%) foram diagnosticados com DAC e 103 (4,3%) foram a óbito, 2293 (95,7%) permaneciam vivos ao final do acompanhamento. A maioria não apresentava DM (n=2127; 88,8%), não era tabagista (n=2040; 85,1%), não era hipercolesterolêmica (n=1542; 64,4%) e não era hipertrigliceridêmica (n=1751; 73,1%). A doença hipertensiva foi observada em 1091 (45,5%) indivíduos e a maioria foram identificados como sedentários (n=1745; 72,8%).
Ao analisar as características da população dividindo‐a pelo diagnóstico de DAC (Tabela 1), foi possível observar que os indivíduos com DAC tinham em média uma idade mais avançada, mais comum no sexo masculino, com porcentagens mais elevadas para a presença de DM, hipercolesterolemia, hipertrigliceridemia e HAS. O IC foi significativamente menor para aqueles com DAC. Os níveis de VLDL‐colesterol, triglicerídeos e glicemia foram mais elevados naqueles com DAC e os níveis de HDL‐colesterol menos elevados. O grupo DAC teve a maior mortalidade ao longo dos anos do estudo.
Caracterização da amostra de 2396 indivíduos e comparação quanto ao diagnóstico de doença arterial coronariana
| Variáveis | Indivíduos com DAC (n=161) | Indivíduos sem DAC (n=2235) | p |
|---|---|---|---|
| Idade (anos) | 62,90±11,48 | 54,71±12,25 | <0,001* |
| Sexo masculino (%) | 62,5 | 37,5 | <0,001* |
| Tabagismo (%) | 12,8 | 11,8 | <0,001* |
| Etilismo (%) | 9,0 | 5,8 | 0,296 |
| Sedentarismo (%) | 77,4 | 74,7 | 0,430 |
| Diabetes mellitus (%) | 14,4 | 5,8 | <0,001* |
| Hipertensão (%) | 52,3 | 45,1 | 0,029* |
| Hipercolesterolemia (%) | 43,6 | 30,8 | 0,003* |
| Hipertrigliceridemia (%) | 28,6 | 21,3 | 0,029* |
| Síndrome metabólica (%) | 54,7 | 51,8 | 0,377 |
| Massa corporal (kg) | 76,38±15,79 | 75,24±15,83 | 0,376 |
| Altura (m) | 1,67±0,89 | 1,66±0,90 | 0,012* |
| Circunferência abdominal (cm) | 99,21±11,35 | 97,27±12,79 | 0,086 |
| Índice de conicidade | 1,32±0,09 | 1,35±0,08 | 0,001* |
| Índice de massa corporal (kg/m2) | 26,76±5,70 | 27,03±5,48 | 0,591 |
| Pressão arterial sistólica (mmHg) | 138,61±24,88 | 136,60±21,18 | 0,301 |
| Pressão arterial diastólica (mmHg) | 83,24±11,36 | 84,44±9,88 | 0,126 |
| Colesterol total (mg/dL) | 211,62±47,54 | 210,31±44,01 | 0,705 |
| LDL‐colesterol (mg/dL) | 128,98±39,26 | 129,51±39,39 | 0,868 |
| HDL‐colesterol (mg/dL) | 48,05±11,91 | 50,32±13,80 | 0,034* |
| VLDL‐colesterol (mg/dL) | 34,60±17,03 | 31,29±18,28 | 0,025* |
| Triglicerídeos (mg/dL) | 169,58±90,13 | 154,82±94,88 | 0,046* |
| Glicemia de jejum (mg/dL) | 103,41±32,28 | 97,66±25,84 | 0,023* |
| Óbitos (n/ %) | 25/15,5 | 78/3,5 | <0,001* |
DAC: doença arterial coronariana; dados expressos em média±desvio‐padrão e porcentagens; teste t de Student e Mann Whitney para as variáveis contínuas e X2 para as variáveis categóricas; *: estatisticamente significativo.
Na Tabela 2 observam‐se os modelos de regressão logística, considerando as variáveis preditoras em relação ao diagnóstico de DAC e mortalidade. Na análise das variáveis para o diagnóstico de DAC, os fatores conhecidos como pertencer ao sexo masculino, histórico de diagnóstico de diabetes e idade avançada mantiveram significância no modelo final da regressão, mostrando‐se associados ao diagnóstico de DAC nesta amostra. Assim, com relação a estes dados, podemos dizer que o sexo feminino e a não presença de diabetes é um previsor significativo para a não ocorrência de DAC. As chances da população, pertencente ao sexo feminino, ter o diagnóstico de DAC reduziu em 69% em relação a população do sexo masculino, e as chances da população sem diabetes reduziu em 48% em relação a população com diabetes.
Resultados dos modelos de regressão logística multivariada para doença arterial coronariana e de Cox para mortalidade
| Preditores | Odds ratio | Intervalo de confiança | p |
|---|---|---|---|
| Doença arterial coronariana* | |||
| Idade (anos) | 1,06 | 1,04‐1,07 | <0,001 |
| Diabetes mellitus | 0,52 | 0,33‐0,82 | 0,005 |
| Sexo feminino | 0,31 | 0,22‐0,44 | <0,001 |
| Mortalidade* | |||
| Idade (anos) | 1,09 | 1,07‐1,12 | <0,001 |
| Etilismo | 3,55 | 1,60‐7,90 | 0,002 |
| Doença arterial coronariana | 3,56 | 2,00‐6,32 | <0,001 |
| Pressão arterial sistólica | 1,02 | 1,00‐1,03 | 0,005 |
| Pressão arterial diastólica | 0,96 | 0,93‐0,99 | 0,008 |
Na análise dos preditores de mortalidade, após ajustes do modelo de regressão de Cox, tendo em conta a duração do seguimento, a presença de DAC aumentou 3,56 vezes a chance de óbito, assim como o etilismo. A idade e níveis pressóricos também tiveram relevância, porém em menor impacto.
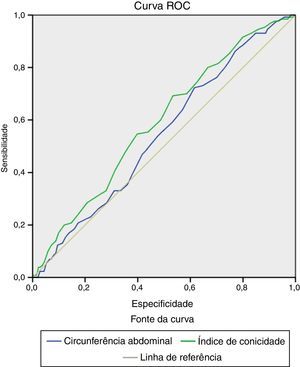
O IC, IMC e CA não entraram no modelo de regressão, portanto não puderam ser considerados como fatores independentes, tanto para o diagnóstico de DAC, quanto para a mortalidade na amostra estudada. Além disso, corroborando esses dados, os resultados da curva ROC foram muito insatisfatórios com a especificidade e sensibilidade muito baixa, conforme a Figura 2. A área total sob a curva ROC para a CA e o IC foi de 0,57 (0,49‐0,59; p=0,007) e 0,59 (0,54‐0,63; p=0,001), respectivamente.
DiscussãoO presente estudo é o primeiro realizado em amostra brasileira, no sul do Brasil, longitudinal, que demonstrou que o IMC, CA e IC não foram preditores de DAC e mortalidade em uma população de ambos os sexos, com e sem DAC. As medidas antropométricas são amplamente recomendadas para triagem de indivíduos com risco para doenças cardiovasculares, provavelmente pela facilidade de mensuração. Entretanto, neste estudo, utilizando‐se de modelos de regressões diferentes para dois desfechos, as medidas antropométricas não se mostraram associadas no modelo final da regressão logística, tanto com o diagnóstico de DAC, quanto com a mortalidade na população estudada. Nossos resultados suportam o conceito de que o IMC, CA e o IC não são suficientes na avaliação do risco de DAC e mortalidade na população geral.
As associações divergentes de medidas de obesidade central com o diagnóstico de DAC e mortalidade foram a base para o presente estudo. O estudo de Pitanga e Lessa16, que avaliou a sensibilidade e especificidade do IC como discriminador do risco coronariano de adultos brasileiros, evidenciou uma área total sob a curva ROC entre o IC e risco coronariano de 0,80 e 0,75 para homens e mulheres, respectivamente, e sugeriu que este índice fosse comparado aos demais indicadores antropométricos de obesidade. No presente estudo, este índice foi comparado ao IMC e CA, sendo que nenhuma das medidas foi associada com o diagnóstico de DAC e mortalidade em uma corte da população geral. Além disso, a área total sob a curva ROC, observada no presente estudo para o IC, foi inferior a encontrada por Pitanga e Lessa16.
Em populações específicas, como o sexo feminino, estudos longitudinais14,24, realizados a partir de recortes da coorte Nurses’ Health Study, criada em 1976, com enfermeiras com idade entre 30‐55 anos, livres de doença coronariana prévia, acidente vascular cerebral, ou câncer, residentes em 11 estados dos EUA, estabeleceram que as medidas de adiposidade abdominal são preditivas de doença cardíaca coronariana independente do IMC. Alguns estudos transversais25,26 têm indicado que a relação cintura‐altura pode ser superior ao IMC e relação cintura‐quadril em prever os níveis de fatores de risco cardiovasculares. Estes estudos evidenciaram que a relação cintura‐altura apresenta uma maior razão de chances do que o IMC e relação cintura‐quadril em prever hipertensão arterial e diabetes em uma amostra de 4923 residentes rurais, com idade superior ou igual a 20 anos25, e é um melhor preditor, comparado a relação cintura‐quadril, de múltiplos fatores de risco de DAC em uma amostra de 3131 homens26.
Um estudo de caso‐controle de infarto agudo do miocárdio realizado na Índia27, com 100 participantes (50 casos e 50 controles), mostrou que houve um aumento significativo do risco para DAC associada com área de gordura visceral (odds ratio [OR]: 5,67; intervalo de confiança [IC95%]: 1,96‐16,95), relação cintura‐quadril (OR: 7,07; IC95%: 2,19‐24,27), CA (OR: 2,63; IC95%: 1,05‐6,66) e IMC (OR: 2,53; IC95%: 1,03‐6,26); no entanto, o número muito pequeno de indivíduos desse estudo e os intervalos de confiança muito díspares podem ser um fator limitador importante para essa série; além disso, foi realizado em uma população estrangeira.
A American Heart Association lançou recentemente uma declaração científica sobre a avaliação da adiposidade28. Ressaltou que, embora o IMC geralmente esteja bem correlacionado com a gordura corporal ao nível da população, existe uma heterogeneidade significativa individual. Esta heterogeneidade é relacionada com diferentes fatores, tais como idade, sexo, genética e etnia ou raça, mas também é um resultado de diferenças na distribuição da gordura corporal e composição. Assim, embora a avaliação da gordura corporal com o IMC seja uma boa e realista medida primária, esta certamente não é suficiente clinicamente. Por isso, é relevante considerar o uso de ferramentas clínicas simples para ajudar os profissionais de saúde a encontrar indivíduos de alto risco com excesso de gordura visceral, fornecendo valor adicional na avaliação do nível de adiposidade e risco de comorbidades associadas28. Portanto, parece não existir uma única medida antropométrica que seja capaz de predizer o diagnóstico de DAC, e talvez esta seja a explicação para não encontrarmos associação entre o IC, IMC e CA, com o diagnóstico de DAC na população geral.
A obesidade central tem demonstrado ser um indicador de mortalidade em estudos longitudinais na população em geral29,30 e entre os pacientes com DAC31,32. Na população geral, o IMC nas faixas de sobrepeso e obesidade está associado a mortalidade global mais elevada33. Este achado foi encontrado em um estudo33 com 894576 participantes, que coletou informações de 57 estudos prospectivos realizados em indivíduos sem história de doença cardíaca na linha de base, maioria proveniente da Europa ocidental e América do Norte. Entretanto, em uma revisão sistemática e metanálise34 que incluiu 40 estudos de coorte realizados em indivíduos com DAC, totalizando 250152 participantes, o maior IMC (30‐35) foi associado com menor mortalidade total (OR: 0,93; IC95%: 0,85‐1,03) ou mortalidade cardiovascular (OR: 0,97; IC95%: 0,82‐1,15), o que tem sido denominado de «o paradoxo da obesidade», estes achados podem ser explicados pela falta de poder discriminatório do IMC em diferenciar gordura corporal e massa magra, pois as análises foram ajustadas para fatores de confusão.
Um estudo recente35 com 15547 indivíduos com DAC que utilizou modelos proporcionais de risco de Cox, ajustados para possíveis fatores de confusão, para avaliar o risco de mortalidade de acordo com diferentes padrões de adiposidade, combinando o IMC com medidas de adiposidade central, mostrou que indivíduos com DAC com IMC normal, mas com obesidade central, avaliada por meio da CA e relação cintura‐quadril, teriam pior sobrevida em comparação com indivíduos com outras combinações de IMC e adiposidade central. Em uma corte retrospectiva de 285 pacientes com infarto do miocárdio ou angina instável realizada em Portugal36, a introdução da CA no escore GRACE RS não acrescentou informação prognóstica de morte ou re‐infarto aos seis meses de seguimento clínico, não suportando o valor prognóstico da obesidade abdominal na síndrome coronariana aguda. A população deste estudo apresentou uma taxa de obesidade abdominal de 44,6%, inferior à encontrada no presente estudo (57,2%), ambas definidas de acordo com os pontos de corte do National Cholesterol Education Program Adult Treatment Panel III (NCEP ATP III) de>88cm para mulheres e>102cm para homens21. No presente estudo, as medidas foram utilizadas separadamente sem combinações, o que pode justificar a não associação de nenhuma das medidas com a mortalidade, pois cada medida pode ter suas limitações e a utilização de combinações de medidas não é adequada dado ao fenômeno de multicolinearidade existente entre IMC, CA, e IC, pois utilizam as mesmas variáveis, e, portanto, não poderiam ser utilizadas em conjunto para predizer o risco de DAC ou mortalidade.
A principal limitação deste estudo foi a sua natureza retrospectiva e unicêntrica. A robustez do banco de dados, associada com o tempo do estudo e modelo longitudinal podem diminuir essa limitação. Além disso, foi evidenciado que fatores como sexo masculino, diagnóstico de diabetes e idade avançada foram associados com a presença de DAC, fatores esses amplamente corroborados por dados já publicados em estudos longitudinais derivados a partir da coorte Framingham Heart Study37–40, assim como a presença de DAC e etilismo foram fatores associados a mortalidade.
Nossos resultados ajudam a redefinir a nossa prática em matéria de obesidade na população geral, porque esses dados enfatizam que as medidas antropométricas isoladamente utilizadas neste estudo não foram suficientes para predizer o diagnóstico de DAC e mortalidade. Nos esforços para prevenir doenças cardiovasculares, a identificação daqueles com maior adiposidade abdominal não parece ser o mais importante, embora seja necessária para monitoramento e controle de outras afecções como síndrome metabólica e suas variações. Nenhuma das medidas utilizadas neste estudo foi capaz de predizer DAC ou mortalidade na população estudada. Nossos resultados devem ser considerados exploratórios e precisam ser confirmados por estudos futuros.
ConclusãoOs índices antropométricos analisados neste estudo não se mostraram importantes como fator preditivo independente para o diagnóstico de DAC e mortalidade em uma população geral estudada no sul do Brasil. Nossos resultados suportam o conceito de que a mensuração isolada do IMC, CA e IC não são suficientes na avaliação do risco de DAC e mortalidade na população geral.
Conflito de interessesOs autores declaram não haver conflito de interesses.
Responsabilidades éticasProteção de pessoas e animaisOs autores declaram que os procedimentos seguidos estavam de acordo com os regulamentos estabelecidos pelos responsáveis da Comissão de Investigação Clínica e ética e de acordo com os da Associação Médica Mundial e da Declaração de Helsinki.
Confidencialidade dos dadosOs autores declaram ter seguido os protocolos do seu centro de trabalho acerca da publicação dos dados de pacientes.
Direito à privacidade e consentimento escritoOs autores declaram ter recebido consentimento escrito dos pacientes e/ ou sujeitos mencionados no artigo. O autor para correspondência deve estar na posse deste documento.