Os anticoagulantes orais demonstraram ser altamente eficazes na prevenção do acidente vascular cerebral (AVC) associado a fibrilhação auricular (FA). A ocorrência de AVC apesar da hipocoagulação oral não é expectável, existindo escassa informação sobre os mecanismos responsáveis pela sua ocorrência. O objetivo deste estudo foi avaliar possíveis mecanismos para a ocorrência de AVC isquémico, como a má adesão à terapêutica e a não adequação da dosagem dos anticoagulantes em doentes cronicamente hipocoagulados por FA.
MétodosEstudo prospetivo observacional, de 60 doentes consecutivos com FA não valvular, cronicamente medicados com anticoagulante oral, internados por AVC isquémico. Avaliação da adesão terapêutica através das escalas Brief Medication Questionnaire (BMQ) e Medição da Adesão ao Tratamento (MAT). Avaliação das características dos doentes, etiologia do AVC e adequação da dosagem do anticoagulante.
ResultadosA idade média era de 78,6 ± 8,0 anos, com 51,7% dos doentes do sexo masculino. Globalmente, a proporção de doentes com boa adesão terapêutica aos anticoagulantes foi de 63,3%. Os doentes aderentes eram mais frequentemente analfabetos (26,3% versus 4,5%, p = 0,012). A proporção de doentes sob antivitamínicos K (AVK) com boa adesão terapêutica era significativamente superior à dos doentes sob anticoagulantes orais não antivitamínicos K (NOAC) (respetivamente, 83,3% versus 54,8%, p = 0,035 para BMQ). No entanto, 91,7% dos doentes sob AVK apresentavam INR < 2 na admissão. Identificaram‐se prescrições subterapêuticas em 43% dos doentes sob NOAC.
ConclusõesNa maioria dos doentes, a ocorrência de AVC apesar da hipocoagulação parece ser explicada por subdosagem, má adesão terapêutica ou etiologia não cardioembólica e não por ineficácia dos anticoagulantes.
Oral anticoagulants have proved to be highly effective in preventing atrial fibrillation (AF)‐related strokes. The occurrence of stroke despite oral anticoagulation is unexpected and little is known about the mechanisms responsible. The aim of this study was to assess possible mechanisms for stroke occurrence, such as poor treatment adherence and inappropriate dosage, in patients chronically anticoagulated for AF.
MethodsWe performed a prospective observational study of 60 consecutive patients with non‐valvular AF, chronically medicated with an oral anticoagulant and admitted due to ischemic stroke. Treatment adherence was assessed through the Brief Medication Questionnaire (BMQ) and the Medição da Adesão ao Tratamento (MAT) scales. Patient characteristics, stroke etiology, and appropriacy of anticoagulant dosage were also assessed.
ResultsPatients’ mean age was 78.6±8.0 years, and 51.7% were male. Overall, the proportion of patients with good adherence to anticoagulants was 63.3%. Adherent patients were more frequently illiterate (26.3% vs. 4.5%, p=0.012). The proportion of patients under vitamin K antagonists (VKAs) with good treatment adherence was significantly higher than that of patients under novel oral anticoagulants (NOACs) (83.3% vs. 54.8%, respectively, for BMQ, p=0.035). However, 91.7% of patients under VKAs presented an admission INR <2. Subtherapeutic prescriptions were found in 43% of patients under NOACs.
ConclusionIn the majority of patients, stroke occurrence despite chronic anticoagulation appears to be explained by subtherapeutic dosage, poor treatment adherence or non‐cardioembolic etiology, and not by inefficacy of the anticoagulants.
Estima‐se que cerca de 33 milhões de pessoas por todo o mundo tenham fibrilhação auricular (FA) diagnosticada. No entanto, frequentemente o diagnóstico de FA acontece apenas na sequência das suas complicações, como acidente vascular cerebral (AVC) isquémico ou tromboembolismo sistémico1. Para avaliação do risco de eventos cerebrais isquémicos de origem cardioembólica associada à FA, é recomendado utilizar o score CHA2DS2‐VASc, estando indicada terapêutica anticoagulante se o score for igual ou superior a 1 no sexo masculino e igual ou superior a 2 no sexo feminino. Os anticoagulantes orais não antivitamínicos K (NOAC) apresentam como vantagens, em relação aos antivitamínicos K (AVK), um maior rácio eficácia/segurança, a não necessidade de vigiar o international normalized ratio (INR) e o início de ação rápido. No entanto o custo direto dos NOAC é mais elevado e a sua semivida mais curta. Importa ainda referir que a comodidade para o doente da não necessidade de monitorização do INR acarreta questões como a falta de informação sobre a adesão terapêutica e por outro lado, devido à semivida mais curta dos NOAC, há a considerar o maior risco de eventos trombóticos em caso de má adesão ao tratamento2–4.
Até à data, a adesão terapêutica aos NOAC tem sido pouco estudada, com resultados discrepantes entre estudos que relatam adesões que variam de 57% até 96%, sem, no entanto, conseguirem determinar preditores de má adesão aos mesmos2,3,5–14.
A anticoagulação oral a longo prazo reduz significativamente o risco de AVC isquémico associado à FA, no entanto, apesar da terapêutica anticoagulante, anualmente 1 a 2% dos doentes com FA sob NOAC e 1,6% dos doentes sob varfarina sofrem este evento embólico15,16.
À luz do conhecimento atual, torna‐se relevante avaliar quais os potenciais mecanismos responsáveis pela ocorrência de AVC isquémico, apesar do uso de anticoagulante oral em doentes com FA não valvular. Poderá esta ocorrência estar relacionada com má adesão terapêutica ou dosagem subterapêutica dos NOAC? Seria de igual relevância perceber quais os fatores associados a má adesão terapêutica, de forma a tentar personalizar a escolha do melhor anticoagulante de acordo com o perfil do doente.
O objetivo deste estudo foi avaliar possíveis mecanismos para a ocorrência de AVC isquémico, como a má adesão à terapêutica e a não adequação da dosagem dos anticoagulantes em doentes cronicamente hipocoagulados por FA não valvular.
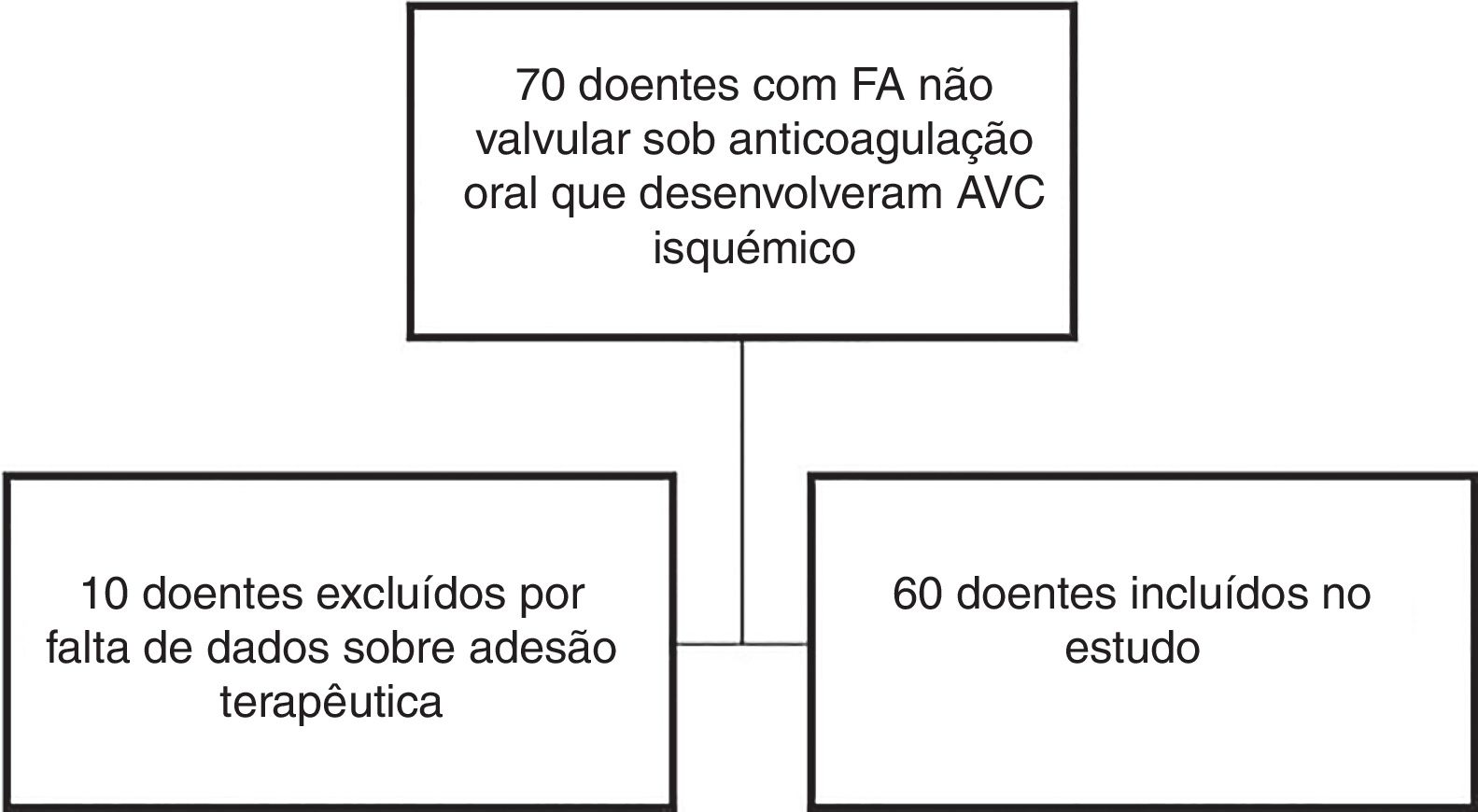
MétodosDesenho de estudo e seleção da amostraTratou‐se de um estudo observacional prospetivo, onde foram incluídos 60 doentes consecutivos, internados no serviço de Neurologia do Centro Hospitalar e Universitário de Coimbra desde novembro de 2016 a agosto de 2017, devido a AVC isquémico associado a FA não valvular, apesar de cronicamente medicados com anticoagulante oral (varfarina, dabigatrano, apixabano, rivaroxabano ou edoxabano).
Consideraram‐se AVC isquémico perante evidência de défice neurológico focal agudo com mais de 24 horas de duração e isquémia cerebral diagnosticada por métodos neuroimagiológicos (tomografia computorizada ou ressonância magnética cerebral)17. O AVC isquémico foi subclassificado em categorias etiológicas usando a definição do ensaio clínico Trial of Org 10172 in Acute Stroke Treatment (TOAST): (1) aterosclerose de grandes artérias, (2) doença de pequenos vasos (lacunar), (3) cardioembólico, (4) AVC de outra etiologia e (5) AVC de etiologia indeterminada17. A gravidade na lesão neurológica na admissão foi avaliada por neurologista utilizando a escala NIHSS (National Institutes of Health Stroke Scale). O processo de seleção da amostra encontra‐se descrito na Figura 1.
Este estudo foi aprovado pela Comissão de Ética da Administração Regional de Saúde do Centro. Todos os doentes assinaram consentimento informado e a investigação foi conduzida respeitando as recomendações internacionais sobre investigação clínica constantes da Declaração de Helsínquia da Associação Médica Mundial.
Protocolo do estudoPara cada doente foi reunida a seguinte informação: dados demográficos, condições socioeconómicas através da aplicação da escala de Graffar, grau de escolaridade, antecedentes, incluindo: hipertensão arterial (HTA), dislipidemia, diabetes mellitus, sedentarismo, insuficiência cardíaca, história de tromboembolismo/AVC/acidente isquémico transitório (AIT), doença coronária ou enfarte agudo de miocárdio (EAM) prévio, score CHA2DS2VASc, hábitos alcoólicos e tabágicos, função renal avaliada pela fórmula de Cockcroft‐Gault, hábitos medicamentosos (incluindo tipo de anticoagulante oral, respetiva dosagem e posologia), INR (se aplicável), restante terapêutica farmacológica. Para cada doente foi avaliada a adequação da dosagem de NOAC tendo por base as doses recomendadas para cada anticoagulante e as seguintes características individuais dos doentes: função renal, idade, peso e fármacos administrados concomitantemente. Com base nesta avaliação a dosagem foi classificada em três categorias: 1) adequada; 2) subterapêutica ou 3) supraterapêutica. Com base na informação relativa aos hábitos medicamentosos foi também calculado o Medication Regimen Complexity Index (MRCI). Este índice é um instrumento devidamente validado, que avalia a complexidade da farmacoterapia independentemente das variáveis socioeconómicas, farmacológicas ou clínicas, baseando‐se nas formas farmacêuticas utilizadas, frequência e outras informações adicionais dadas pelo prescritor e que devem ser levadas em consideração pelos doentes para a correta administração do fármaco18.
Com vista a avaliar a adesão ao tratamento anticoagulante, foram aplicadas duas escalas distintas a cada doente, devidamente validadas em português: Brief Medication Questionnaire (BMQ)19 e Medição da Adesão ao Tratamento (MAT)20.
A escala BMQ é composta por três grupos que identificam a adesão consoante o regime, as crenças e as recordações do tratamento, classificando os indivíduos em quatro categorias de adesão ao tratamento, consoante o número de respostas positivas em qualquer dos grupos: elevada adesão terapêutica (nenhuma resposta positiva), provável alta adesão terapêutica (uma resposta positiva), provável baixa adesão terapêutica (duas respostas positivas) e baixa adesão terapêutica (três ou mais respostas positivas). Para este estudo, consideraram‐se como não aderentes ao tratamento os doentes com duas ou mais respostas positivas.
A escala MAT é composta por sete itens que avaliam o comportamento do indivíduo em relação ao uso diário dos fármacos. As respostas são obtidas por meio de uma escala ordinal des 6 pontos que varia de sempre (1) a nunca (6). O nível de adesão obtém‐se somando os valores de cada item e dividindo pelo número total de itens, resultando um valor de 1 a 6, onde valores mais elevados indicam maior adesão.
Análise estatísticaAs variáveis categóricas demográficas, as características clínicas e o tipo de anticoagulante utilizado foram descritos em frequência e percentagem e as variáveis numéricas foram apresentadas como média e desvio padrão.
Foi executada uma análise estatística comparativa dos doentes anticoagulados com varfarina relativamente aos doentes sob NOAC. Para identificar potenciais preditores de não adesão à terapêutica, utilizou‐se a escala MAT na sua forma numérica e, para a escala BMQ, dicotomizou‐se a população em estudo em não aderentes e aderentes, segundo os critérios definidos anteriormente. As variáveis categóricas dicotómicas foram comparadas com o teste do qui‐quadrado ou com o teste de Fisher e as variáveis contínuas pelo teste t de Student ou o de Mann Whitney, conforme a normalidade da distribuição.
Foi aplicada a correlação de Spearman para comparação da acuidade das escalas de adesão terapêutica.
Para todos os testes estatísticos, um valor de p < 0,05 foi considerado estatisticamente significativo. O tratamento estatístico dos dados foi executado com recurso ao programa IBM SPSS Statistics 23®.
ResultadosCaracterização global da amostraA média de idades foi 78,6 ± 8,0 anos, com 51,7% dos pacientes do sexo masculino. Relativamente às condições socioeconómicas, 56,6% dos doentes pertenciam à classe média ou média alta, com nenhum paciente a pertencer à classe alta. Nas habilitações literárias, 18,3% eram analfabetos e a maioria tinha apenas o ensino primário completo. Não foram encontrados doentes com graus académicos superiores a licenciatura. O score CHA2DS2‐Vasc era em média de 4,3 ± 1,4, com os valores mínimo de 1 e máximo de 7. Foram identificadas dosagens subterapêuticas em 43% dos doentes sob NOAC, com 44% dos mesmos sob dabigatrano, 22% sob apixabano e 34% sob rivaroxabano. Os dados relativos às características da amostra global são apresentados na tabela 1.
Características gerais dos doentes
| Total de doentes | Total de doentes | ||
|---|---|---|---|
| Doentes, n° | 60 | EAM prévio, % | 11,7 |
| Idade, média ± DP | 78,6 ± 8,0 | Doença coronária, % | 15 |
| Sexo masculino, % | 51,7 | Insuficiência cardíaca, % | 28,3 |
| AVC cardioembólico (%) | 86,4 | Hábitos alcoólicos, % | 25 |
| Condições socioeconómicas, % | Hábitos tabágicos, % | 20 | |
| Baixa | 16,7 | ||
| Média‐baixa | 26,7 | UMA, | 40,3 ± 34,0 |
| Média | 38,3 | média ± DP | |
| Média‐alta | 18,3 | Clearance de Creatinina, mL/min, média ± DP | 65,5 ± 23,2 |
| Nível de ensino, % | |||
| Analfabeto | 18,3 | ACO, % | |
| Primário | 58,3 | Varfarina | 30 |
| Secundário | 11,7 | NOAC | 70 |
| Licenciatura | 11,7 | Dosagem | 43 |
| CHA2DS2‐Vasc, média ± DP | 4,3±1,4 | subterapêutica do | |
| NIHSS, média ± DP | 10,1±8,2 | NOAC, % | |
| Sedentarismo, % | 46,7 | Medication Regimen Complexity Index, média ± DP | 20,6±9,7 |
| Dislipidemia, % | 71,7 | ||
| Diabetes Mellitus, % | 28,3 | BMQ (aderente/não aderente), % | 63,3/36,7 |
| HTA, % | 81,7 | ||
| AVC/AIT prévio, % | 28,3 | MAT, média ± DP | 5,64±0,62 |
ACO – anticoagulante oral; AIT – acidente isquémico transitório; AVC – acidente vascular cerebral; EAM – enfarte agudo de miocárdio; HTA – hipertensão arterial; UMA – unidades maço ano; TACI – enfarte total da circulação anterior.
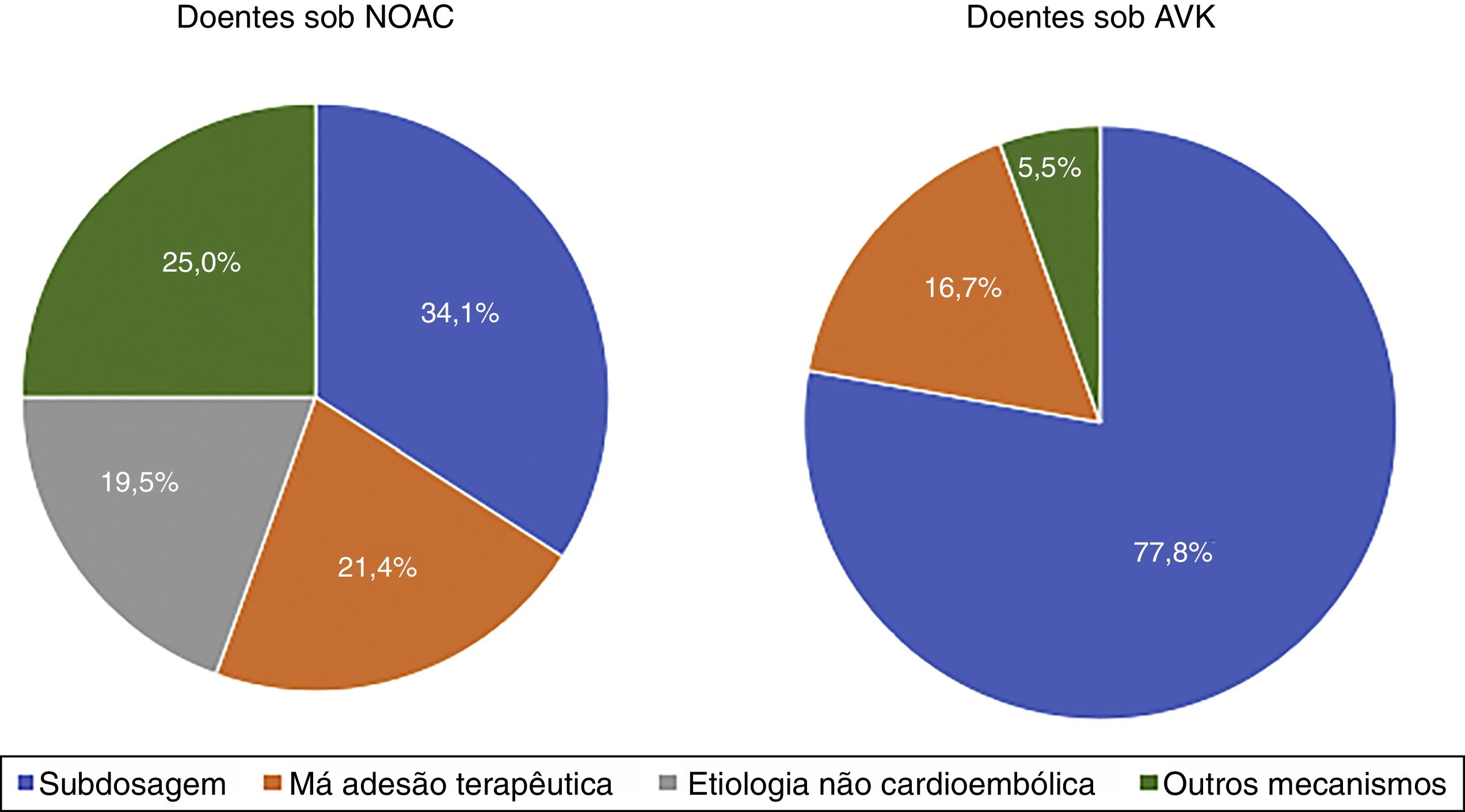
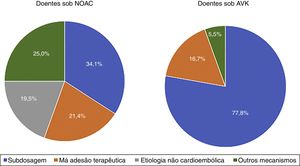
Dezoito doentes (30%) estavam anticoagulados com varfarina e 42 (70%) com NOAC, de entre os quais 15,0% com apixabano, 23,3% com dabigatrano, 1,7% com edoxabano e 30,0% com rivaroxabano. No grupo de doentes sob varfarina, todos os AVC foram de etiologia cardioembólica. Neste subgrupo, o INR determinado na admissão por AVC foi em média de 1,5 ± 0,4, com 91,7% dos doentes a apresentarem INR < 2. Entre os doentes com NOAC, 19,5% dos AVC foram de etiologia não cardioembóica (todos por doença de pequenos vasos). No subgrupo de doentes sob NOAC com AVC de etiologia cardioembólica, uma proporção muito importante (33,3% do subgrupo dos NOAC, 14 doentes) encontrava‐se com dosagem subterapêutica (cinco doentes sob dabigatrano 110mg em vez de 150mg 2 id; três doentes sob apixabano 2,5mg em vez de 5mg 2 id e seis doentes sob rivaroxabano 15mg em vez de 20mg id). E entre os doentes com AVC cardioembólico e dosagem adequada de NOAC, 47% (nove doentes, 21,4% dos doentes sob NOAC) apresentavam má adesão terapêutica. (Figura 2)
Não foram relatados fármacos com potencial interação com a terapêutica anticoagulante. Quando comparamos os doentes cronicamente medicados com AVK com os doentes sob NOAC, foram encontradas diferenças na proporção de doentes aderentes e de doentes com antecedentes de EAM e de insuficiência cardíaca, que foi maior no grupo sob AVK. (tabela 2)
Comparação das características dos doentes consoante classe de anticoagulante oral
| Varfarina | NOAC | Valor p | |
|---|---|---|---|
| Doentes, n° (%) | 18 (30) | 42 (70) | |
| Etiologia do AVC (%) | 0,092 | ||
| Cardioembólico | 100 | 80,5 | |
| Não cardioembólico | 0 | 19,5 | |
| Idade, média ± DP | 79,2 ± 10,4 | 78,4 ± 6,9 | 0,740 |
| Sexo masculino/feminino % | 55,6/44,4 | 50,0/50,0 | 0,693 |
| Condições socioeconómicas, % | 0,396 | ||
| Baixa | 16,7 | 16,7 | |
| Média‐baixa | 33,3 | 23,8 | |
| Média | 44,4 | 35,7 | |
| Média‐alta | 5,6 | 23,8 | |
| Nível de ensino, % | 0,447 | ||
| Analfabeto | 27,8 | 14,3 | |
| Primário | 44,4 | 64,3 | |
| Secundário | 16,7 | 9,5 | |
| Licenciatura | 11,1 | 11,9 | |
| CHA2DS2‐Vasc,média ± DP | 4,4 ± 1,0 | 4,2 ± 1,5 | 0,497 |
| NIHSS, média ± DP | 9,6 ± 6,9 | 10,3 ± 8,7 | 0,742 |
| Sedentarismo, % | 38,9 | 50,0 | 0,429 |
| Dislipidemia, % | 77,8 | 69,0 | 0,492 |
| Diabetes mellitus, % | 27,8 | 28,6 | 0,950 |
| HTA, % | 88,9 | 78,6 | 0,478 |
| AVC/AIT prévio, % | 22,2 | 31,0 | 0,492 |
| EAM prévio, % | 27,8 | 4,8 | 0,011 |
| Insuficiência cardíaca, % | 44,4 | 21,4 | 0,070 |
| Hábitos tabágicos, % | 22,236,1 ± 42,9 | 19,042,6 ± 31,4 | 0,778 |
| UMA, média ± DP | 0,777 | ||
| Hábitos alcoólicos, % | 27,8 | 23,8 | 0,745 |
| Clearance de Creatinina, mL/min, média ± DP | 57,4 ± 23,1 | 68,6 ± 22,8 | 0,114 |
| Medication Regimen Complexity Index, média ± DP | 23,7 ± 10,4 | 19,4 ± 9,2 | 0,135 |
| BMQ (aderente/não aderente), % | 83,3/16,7 | 54,8/45,2 | 0,035 |
| MAT, média ± DP | 5,87 ± 0,3 | 5,54 ± 0,7 | 0,044 |
ACO – anticoagulante oral; AIT – acidente isquémico transitório; AVC – acidente vascular cerebral; EAM – enfarte agudo de miocárdio; HTA – hipertensão arterial; UMA – unidades maço ano; TACI – enfarte total da circulação anterior.
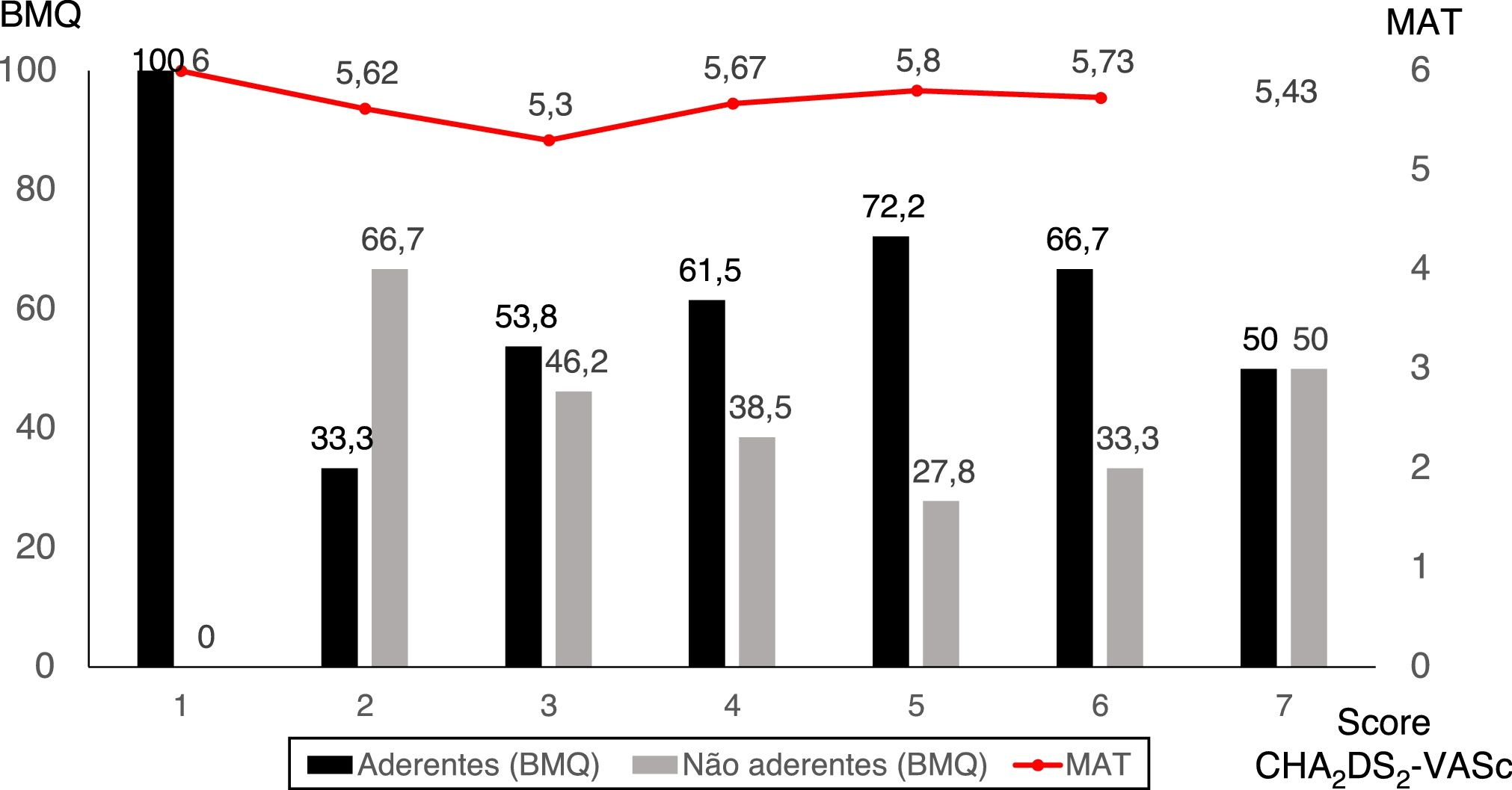
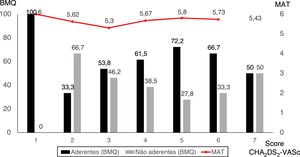
Verificámos uma ótima correlação entre as duas escalas utilizadas para avaliação da adesão à terapêutica (r = ‐0,955, p < 0,001). De acordo com a escala BMQ, globalmente 63,3% dos doentes apresentavam boa adesão terapêutica. Foi constatado um score MAT médio de 5,6 ± 0,6, com mínimo de 2,4 e máximo de 6,0 (tabela 1). Entre os doentes aderentes à terapêutica anticoagulante oral, 26,3% eram analfabetos, mas entre os não aderentes apenas 4,5% eram analfabetos (p = 0,012). O score CHA2DS2‐Vasc era semelhante para aderentes e não aderentes ao tratamento, segundo BMQ (Figure 3). Os restantes dados referentes às características clínicas e à adesão à terapêutica consoante as escalas aplicadas encontram‐se na tabela 3.
Comparação das características dos doentes consoante a adesão terapêutica pela escala BMQ
| Aderentes | Não aderentes | Valor p | |
|---|---|---|---|
| Doentes, n° (%) | 38 (63,3) | 22 (36,7) | |
| Idade, média ± DP | 79,1 ± 8,9 | 77,8 ± 6,3 | 0,553 |
| Sexo masculino/feminino, % | 55,3/44,7 | 45,5/55,3 | 0,317 |
| Condições socioeconómicas, % | 0,123 | ||
| Baixa | 23,7 | 4,5 | |
| Média‐baixa | 26,3 | 27,3 | |
| Média | 28,9 | 54,5 | |
| Média‐alta | 21,1 | 13,7 | |
| Nível de ensino, % | 0,012 | ||
| Analfabeto | 26,3 | 4,5 | |
| Primário | 44,7 | 81,8 | |
| Secundário | 18,5 | 0 | |
| Licenciatura | 10,5 | 13,6 | |
| CHA2DS2‐Vasc, média ± DP | 4,34 ± 1,38 | 4,18 ± 1,37 | 0,665 |
| NIHSS, média ± DP | 11,1 ± 8,6 | 8,2 ± 7,1 | 0,195 |
| Sedentarismo, % | 52,6 | 36,4 | 0,224 |
| Dislipidemia, % | 71,1 | 72,7 | 0,890 |
| Diabetes mellitus, % | 23,7 | 36,4 | 0,294 |
| HTA, % | 81,6 | 81,8 | 1,00 |
| AVC/AIT prévio, % | 34,2 | 18,2 | 0,184 |
| EAM prévio, % | 13,2 | 9,1 | 1,00 |
| Insuficiência cardíaca, % | 26,3 | 31,8 | 0,649 |
| Hábitos tabágicos, %UMA, | 23,738 ± 32 | 13,647 ± 46 | 0,507 |
| média ± DP | 0,710 | ||
| Hábitos alcoólicos, % | 23,7 | 27,3 | 0,757 |
| Clearance de Creatinina, mL/min, média ± DP | 64,2 ± 21,9 | 68,1 ± 26,2 | 0,57 |
| ACO, % | 0,035 | ||
| Varfarina | 39,5 | 13,6 | |
| NOAC | 60,5 | 86,4 | |
| Dosagem subterapêutica do NOAC, % | 47,8 | 36,8 | 0,815 |
| Medication Regimen Complexity Index, média ± DP | 21,6±10,0 | 18,8±9,0 | 0,297 |
| MAT, média ± DP | 5,99±0,03 | 5,03±67 | |
ACO – anticoagulante oral; AIT – acidente isquémico transitório; AVC – acidente vascular cerebral; EAM – enfarte agudo de miocárdio; HTA – hipertensão arterial; UMA – unidades maço ano; TACI – enfarte total da circulação anterior.
Dos 30% de doentes sob AVK, segundo a escala BMQ, 83,3% eram aderentes (5,9 ± 0,3 segundo MAT), enquanto que dos 70% sob NOAC apenas 54,8% eram aderentes ao tratamento anticoagulante, com um score médio na escala MAT de 5,5 ± 0,7, (p = 0,035 e p = 0,044, respetivamente para BMQ e MAT) (tabela 2).
Possíveis mecanismos para a ocorrência de AVC apesar da anticoagulação oral
Apesar da relativamente baixa proporção de doentes com má adesão terapêutica aos AVK (30%), a verdade é que a grande maioria destes doentes (91,7%) apresentava INR subterapêutico na altura da admissão.
Relativamente ao subgrupo de doentes sob NOAC, em 19,5% dos casos foi identificada uma etiologia não cardioembólica o que pode explicar a ineficácia da anticoagulação oral para prevenção deste tipo de AVC. Para além destes, 33,3% dos doentes sob NOAC encontravam‐se medicados com uma dosagem subterapêutica e dentro dos doentes com dosagem adequada, quase metade (correspondendo a 21,4% do subgrupo de doentes com NOAC) apresentava má adesão terapêutica ao NOAC prescrito (Figure 2). Portanto, no grupo de doentes em que ocorreu AVC, apesar do tratamento crónico com NOAC verificou‐se uma etiologia não cardioembólica e/ou dosagem subterapêutica e/ou má adesão terapêutica em 74,2% dos casos.
DiscussãoOs principais achados deste trabalho foram que: 1) nos doentes com AVC isquémico apesar da anticoagulação oral, o problema da má adesão terapêutica verificou‐se mais frequentemente nos doentes sob NOAC do que nos doentes sob AVK, contudo a grande maioria dos doentes sob AVK apresentava‐se com INR subterapêutico na admissão; 2) na maioria dos doentes com AVC cardioembólico, apesar do tratamento com NOAC, esta ocorrência está associada a dosagem subterapêutica ou má adesão terapêutica.
Na população em estudo, constatou‐se que o número de doentes com AVC isquémico sob NOAC foi bastante superior ao dos doentes sob AVK, refletindo, provavelmente, o progressivo aumento da utilização de NOAC justificado pelo facto das atuais guidelines da European Society of Cardiology proporem estes fármacos (e não os AVK) como tratamento de primeira linha para a fibrilhação auricular não valvular21. Dentro do grupo dos NOAC, o rivaroxabano foi o fármaco mais frequentemente encontrado, possivelmente por ser o fármaco líder de mercado português. A menor frequência encontrada em doentes sob apixabano e edoxabano reflete provavelmente a introdução mais recente no mercado destes, em relação aos outros dois NOAC.
Globalmente, constatou‐se uma taxa de não adesão à terapêutica anticoagulante de quase 40%, em conformidade com estudos previamente publicados. Nos doentes com AVC isquémico apesar da anticoagulação oral, a adesão terapêutica foi significativamente melhor nos doentes hipocoagulados com varfarina, sugerindo que o controlo regular a que estes doentes são sujeitos pode contribuir de forma positiva para a adesão ao tratamento e que outros mecanismos, que não a má adesão terapêutica, justificarão a ocorrência de AVC apesar do tratamento anticoagulante2,3,5,14. De facto, neste subgrupo de doentes o INR foi quase invariavelmente subterapêutico, o que pode ter justificado a menor proteção relativamente ao tromboembolismo.
Globalmente, a adesão à terapêutica anticoagulante parece ser superior nos doentes sem qualquer grau de escolaridade em relação aos doentes com o ensino primário completo e àqueles com uma licenciatura completa, o que se poderá prender com uma maior supervisão e controlo por parte de terceiros nas tomas dos fármacos.
Apesar da existência de testes laboratoriais para avaliar o estado de hipocoagulabilidade do doente, estes não podem ser utilizados para monitorização da adesão ao tratamento com NOAC como é feito para os AVK, uma vez que a sua interpretação é complexa e está altamente dependente da hora da última toma de anticoagulante aquando da colheita de sangue para análise2,21. É de extrema importância educar os doentes em cada consulta médica sobre as modalidades de toma (unidiária ou bidiária), ou concomitantemente com as refeições no caso do rivaroxabano, reforçando a importância de uma adesão total ao tratamento prescrito e explicando o risco tromboembólico acrescido a que o doente é sujeito em caso de falha na toma de NOAC em virtude da rápida queda do efeito anticoagulante que irá ocorrer. Constituem medidas possíveis para aumentar a adesão à terapêutica: educação do doente para a relevância da boa adesão ao tratamento anticoagulante, envolvimento da família mais próxima do doente, para que também eles entendam a importância da adesão ao tratamento por parte do doente e assim o incentivem nessa direção, um calendário pré‐definido para follow‐up que seja amplamente difundido por todos os cuidadores de saúde do doente, incluindo médicos, enfermeiros, farmacêuticos e outros prestadores de cuidados de saúde, sistemas eletrónicos que permitam a monitorização da adesão ao tratamento e auxiliares tecnológicos que permitam aos doentes recordarem‐se da sua medicação, incluindo aplicações para smartphones, caixas de medicamentos com verificação eletrónica. Em doentes em que se suspeita de baixa adesão após várias tentativas de sensibilização para a adesão terapêutica e outras estratégias, está descrita que a alteração de um regime de NOAC para AVK deve ser equacionada2.
Os erros de prescrição encontrados demonstram a importância da revisão da medicação nas várias consultas médicas, de modo a evitar que a eficácia dos mesmos seja inferior ao expectável, de forma a assegurar uma proteção tromboembólica eficaz.
As limitações deste estudo incluem o número reduzido de doentes e o facto de o estudo ser unicêntrico, o viés de memória inerente à aplicação dos questionários de adesão terapêutica e a própria condição aguda do doente pós‐AVC que obrigaram a recorrer frequentemente aos parentes próximos para a recolha dos dados de adesão à terapêutica. Como limitação deste estudo apontamos, ainda, o facto de não dispormos de informação sobre o tipo de FA do doente.
ConclusãoEm doentes que sofrem AVC isquémico apesar de cronicamente anticoagulados por FA, na esmagadora maioria de doentes sob varfarina este evento verificou‐se num contexto de INR subterapêutico. Ao contrário dos doentes sob AVK, os doentes sob NOAC apresentam com frequência má adesão terapêutica que pode justificar a ocorrência de AVC cardioembólico. Verifica‐se também uma frequente utilização de dosagens subterapêuticas destes anticoagulantes. Na maioria dos doentes anticoagulados por FA, a ocorrência de AVC parece ser explicada por subdosagem, má adesão terapêutica ou etiologia não cardioembólica e não por ineficácia dos anticoagulantes.
Conflitos de interesseOs autores declaram não haver conflitos de interesse.