A classificação apropriada da gravidade da insuficiência cardíaca crónica (ICC) é um dos fatores preditores de prognóstico mais importantes. No entanto, a avaliação clínica e diagnóstica de sinais e sintomas sugestivos de ICC pode ser difícil, subjetiva e pouco reprodutível.
ObjetivoProcurámos identificar marcadores diagnósticos de estadio funcional elevado.
População e métodosEstudo prospetivo em 37 doentes com antecedentes de ICC sintomática, estável e com fração de ejeção ventricular esquerda<40%. O protocolo incluiu avaliação clínica, ecocardiográfica (MM, 2D, Doppler convencional e tecidular) e avaliação analítica incluindo doseamento de copeptina, vasopressina, aldosterona e NT-proBNP. Comparou-se o grupo de doentes em classe II da NYHA com os doentes em classe funcional superior a II. Foi determinada a mortalidade global aos 18 meses.
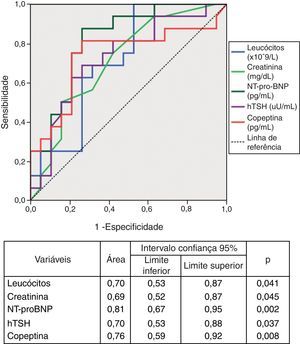
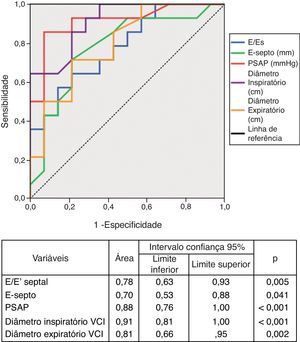
ResultadosA mortalidade foi maior nos estadios sintomáticos mais avançados (p<0,05). Nesses estadios, os doentes, apresentaram maior concentração de leucócitos, creatinina, TSH, copeptina e NT-proBNP (p<0,05). A relação E/E’, distância E-septo, pressão sistólica na artéria pulmonar (PSAP) e dimensões da veia cava inferior (VCI) foram também significativamente superiores (p<0,05). Os biomarcadores copeptina (AUC 0,76; p<0,01) e NT-proBNP (AUC 0,81; p<0,01) e os parâmetros ecocardiográficos PSAP (AUC 0,88; p<0,01) e diâmetro inspiratório da VCI (AUC 0,91; p<0,01) apresentaram o melhor desempenho no diagnóstico de estadio sintomático da NYHA superior a II. Na avaliação multivariada, apenas a PSAP e a creatininemia foram preditores independentes de classe funcional da NYHA>II (p<0,05).
ConclusãoA copeptina e NT-proBNP apresentam elevada sensibilidade e especificidade no diagnóstico dos estadios funcionais com relevância prognóstica, pelo que poderão ser úteis na definição de classes funcionais padronizadas.
As alterações estruturais e hemodinâmicas ecocardiográficas relacionadas com classes funcionais superiores a II foram a pressão de enchimento ventricular esquerda, a PSAP e a pressão venosa central.
Functional class is an important predictor of prognosis in chronic heart failure (CHF). However, it is often subjective and poorly reproducible.
ObjectiveWe sought to identify diagnostic markers of high functional class.
MethodsWe prospectively studied 37 patients with symptomatic CHF and ejection fraction<40%. The study protocol included clinical evaluation, echocardiography (M-mode, 2D, Doppler and tissue Doppler) and laboratory tests including copeptin, vasopressin and NT-proBNP. We compared patients in NYHA class II with those in NYHA class>II. Overall mortality was assessed at 18 months.
ResultsMortality was higher in the more advanced symptomatic stages (p<0.05). Patients in NYHA class>II had higher creatinine, copeptin and NT-proBNP levels (p<0.05). E/E’, E-septum distance, pulmonary artery systolic pressure (PASP) and inferior vena cava (IVC) dimensions were also significantly greater (p<0.05). The biomarkers copeptin (area under the curve [AUC]=0.76, p<0.01) and NT-proBNP (AUC=0.81, p<0.01) and the echocardiographic parameters PASP (AUC=0.88, p<0.01) and IVC inspiratory diameter (AUC=0.91, p<0.01) showed the best performance for diagnosis of functional class>II. In multivariate regression analysis only PASP and serum creatinine were independent predictors of NYHA functional class>II.
ConclusionCopeptin and NT-proBNP have high sensitivity and specificity in the diagnosis of functional classes with prognostic impact and may be useful in defining a standardized functional classification.
The structural and hemodynamic echocardiographic changes associated with NYHA class>II were left ventricular filling pressure, PASP and central venous pressure.
A insuficiência cardíaca crónica (ICC) tem uma elevada incidência e prevalência, que tem aumentado com o envelhecimento da população. A classificação apropriada da gravidade da doença tem tido importância crescente, dada a identificação de intervenções farmacológicas e de dispositivos implantáveis que mostraram melhorar a morbilidade e mortalidade. Neste campo incluem-se a inibição dos sistemas renina-angiotensina-aldosterona1,2 e adrenérgico3 e a utilização de sistemas de ressincronização e desfibrilhação implantáveis4. Apesar destes avanços, a paliação e o tratamento de sintomas permanecem frequentemente difíceis.
A classificação de gravidade clínica da ICC mais frequentemente utilizada é a da New York Heart Association (NYHA), que se divide em quatro classes funcionais (classes I a IV). Foi demonstrada a sua relevância na predição de eventos clínicos na ICC5. No entanto, a sintomatologia ligeira não é sinónima de disfunção cardíaca ligeira. Na verdade, a correlação entre a gravidade dos sintomas e o grau de disfunção ventricular é limitada6.
A avaliação clínica de doentes com sinais e sintomas sugestivos de ICC permanece difícil e pouco reprodutível. Estudos que avaliaram doentes referenciados para ecocardiografia demonstram uma alta taxa de falsos positivos7. Também foi demonstrado, no âmbito populacional, que até 60% de doentes com disfunção ventricular esquerda (DVE) permanecem assintomáticos, dificultando o seu diagnóstico8. É provável que estes doentes também possam beneficiar das estratégias de tratamento, devendo ser identificados e tratados mais precocemente9.
A fração de ejeção (FEj) tem sido frequentemente utilizada como variável prognóstica de doentes com ICC. No entanto, sabe-se que os doentes com disfunção sistólica, particularmente os que apresentam FEj entre 20 e 30%, podem ter um curso muito variável e alguns trabalhos têm sublinhado o papel das alterações hemodinâmicas, como o aumento das pressões de enchimento ventriculares esquerdas, na definição desse prognóstico10,11.
O objetivo deste estudo foi avaliar a correlação de variáveis clínicas, laboratoriais e ecocardiográficas com a gravidade da apresentação clínica em doentes com ICC. Especificamente, avaliámos o poder dos biomarcadores NT-proBNP e copeptina no diagnóstico de estadios funcionais elevados. Também testámos a hipótese de a apresentação clínica se relacionar mais fortemente com outras variáveis laboratoriais e ecocardiográficas do que com a FEj, em doentes com DVE já conhecida. Foi feito seguimento clínico de mortalidade aos 18 meses.
População e métodosFoi efetuado estudo de coorte comparativo com avaliação prospetiva do prognóstico em 37 doentes com quadro de ICC sintomática (classes II a IV da NYHA) estável e com disfunção sistólica ventricular esquerda. Excluíram-se doentes com patologia valvular primária, doentes com história de insuficiência renal crónica ou creatinina sérica superior a 3mg/dL. Foram admitidos doentes em ambulatório (n=14) e doentes internados por descompensação da ICC, desde que se encontrassem já de volta à classe funcional habitual em ambulatório após estabilização clínica (n=23).
A inclusão dos doentes foi feita no Laboratório de Ecocardiografia do nosso centro após realização de ecocardiograma demonstrando FEj ventricular esquerda ≤ 40%, na presença de sinais e sintomas de insuficiência cardíaca. Nessa altura foi feito registo digital de imagens de acordo com o protocolo ecocardiográfico, obtida a história clínica através de entrevista e colhido sangue venoso periférico. A avaliação da pressão arterial e frequência cardíaca foi realizada após 5 min de decúbito.
O seguimento clínico foi da responsabilidade do médico assistente, com ocultação dos dados analíticos e sem intervenção dos investigadores. O end-point principal foi definido como mortalidade de todas as causas aos 18 meses (548 dias). A sobrevivência foi avaliada por entrevista telefónica e consulta dos registos hospitalares no final do período pré-especificado de seguimento.
O estudo foi conduzido em conformidade com a Declaração de Helsínquia e aprovado pela Comissão de Ética da nossa Instituição. Todos os participantes deram Consentimento Livre e Esclarecido.
Protocolo analíticoNa avaliação inicial, após 5 min de decúbito dorsal, foram colhidas amostras de sangue de uma veia antecubital. O hemograma, concentrações de creatinina, sódio, hormona tireoestimulante (TSH) e NT-proBNP foram processados e analisados no laboratório hospitalar.
Os níveis de NT-proBNP foram determinados com ensaio imunométrico em fase sólida, quimioluminescente, com dois locais de ligação, em equipamento Immulite 2000 (Siemens Healthcare Diagnostics, Breda, Holanda), comercialmente disponível e validado na prática clínica.
Parte do sangue foi colhida para tubo com EDTA, ao qual foi adicionado aprotinina (500KIU/mL), centrifugado a 1.600xg durante 15min a 4°C. Foi retirado o plasma, dividido em alíquotas e armazenado a −80°C. No final do seguimento, a concentração de copeptina foi determinada por radioimunoensaio (RIA) de acordo com o protocolo estabelecido pelo laboratório (Phoenix Pharmaceutical Inc., CA, EUA). Resumidamente, o teste baseia-se na competição pela ligação aos anticorpos específicos de copeptina marcada com iodo125 (copeptina-I125) e a copeptina na amostra ou na solução padrão. Quando a quantidade de copeptina na amostra aumenta, a quantidade de copeptina-I125 ligada ao anticorpo diminui. Foi determinada a curva «padrão» pela contagem de cintilações em soluções com concentração de copeptina conhecida (soluções padrão e controlo). A contagem de cintilações na amostra permitiu, assim, calcular a concentração de copeptina presente.
Protocolo ecocardiográficoFoi feita avaliação ecocardiográfica utilizando os equipamentos ATL HDI 5500 (ATL Philips Medical Systems, Bothell, Washington, E.U.A.) ou Aloka Prosound alpha 10 (Aloka, Tóquio, Japão). O protocolo ecocardiográfico incluiu avaliação convencional por ecocardiografia 2D, modo M, Doppler e Doppler tecidular do anel mitral.
A função sistólica global do ventrículo esquerdo (VE) foi avaliada pela distância E-septo e pelos cálculos da fração de encurtamento e da fração de ejeção (FEj) pelo método de Simpson biplano. Foi ainda determinado o dP/dT quando existia regurgitação mitral significativa (> II/IV).
A avaliação da função diastólica VE foi efetuada pela análise Doppler do fluxo de enchimento do VE e ainda pela avaliação das velocidades diastólicas do anel mitral septal com cálculo da razão E/E’. A equação de Nagueh12 foi utilizada na estimativa das pressões de enchimento ventriculares esquerdas. Uma relação E/E’ inferior a 8 é muito específica de pressões de enchimento ventriculares esquerdas menores que 15mmHg, enquanto E/E’ superior a 15 é específica de pressões maiores que 15mmHg.
A espessura relativa da parede e índice de massa ventricular13,14 foram utilizados na caracterização dos padrões ecocardiográficos de remodelagem ventricular esquerda.
A função ventricular direita foi avaliada pela medição das dimensões diastólicas da câmara de saída do VD, pela estimativa da pressão sistólica da artéria pulmonar (PSAP) quando existia regurgitação tricúspide significativa (> II/IV) e pela medição do diâmetro da veia cava inferior no período expiratório e após inspiração profunda.
A estimativa da PAP foi baseada no pico de velocidade do jato de regurgitação tricúspide. A equação de Bernoulli simplificada15 descreve a relação da velocidade máxima da regurgitação tricúspide com o gradiente de pico entre o ventrículo direito e a aurícula direita [P=4x(v)2]. Esta equação permite a estimativa da PSAP, se for tomada em conta a pressão auricular direita (PSAP=gradiente de pressão da regurgitação tricúspide+pressão estimada na aurícula direita). Na estimativa da pressão auricular foi utilizado o diâmetro expiratório da veia cava inferior (VCI) e sua variação respiratória. Na presença de variação respiratória superior a 50% considerou-se uma pressão auricular de 5mmHg quando o diâmetro da VCI era menor que 20mm e 10mmHg quando maior que 20mm. Quando as dimensões da veia cava inferior não variavam significativamente com a inspiração, considerou-se uma pressão auricular de 15mmHg para um diâmetro da VCI inferior a 20mm e 20mmHg para dimensões superiores a 20mm.
Análise estatísticaAs variáveis contínuas são apresentadas como mediana e intervalo interquartis. Para testar diferentes características clínicas, ecocardiográficas e analíticas entre os dois grupos em estudo foi utilizado o teste U de Mann-Wheitney.
As variáveis categoriais são apresentadas como número e percentagem. As diferenças entre estas variáveis foram calculadas utilizando o teste do qui-quadrado.
Para determinar a capacidade de estratificação funcional dos parâmetros clínicos, analíticos e ecocardiográficos, foram analisadas curvas Receiver Operating Characteristic (ROC) com cálculo das respetivas áreas sob a curva (areas under the curve, AUC).
Foi aplicado um modelo de regressão logística para identificar preditores independentes de classe funcional superior a II (NYHA). O modelo foi baseado num algoritmo forward stepwise, com a utilização de um valor p de 0,05 para inclusão e 0,1 para exclusão.
Foi avaliada a sobrevida aos 18 meses de acordo com a classe funcional à admissão no estudo e comparada usando o método de Kaplan-Meier.
Um valor de p<0,05 foi considerado significativo em todas as análises. Foi utilizado o software estatístico SPSS versão 17.0 (SPSS Ih., Chicago, Illinois).
ResultadosCaracterização da populaçãoForam incluídos 37 doentes, 78% do sexo masculino (n=29), com mediana de idade de 72 anos (intervalo interquartis 63-75). A mediana da fração de ejeção do VE na admissão foi de 31,5% (intervalo interquartis 25-34). Em relação ao estadio sintomático da classificação da NYHA, 51% (n=19) encontravam-se em estadio II, 33% (n=12) em estadio III e 16% (n=6) em estadio IV.
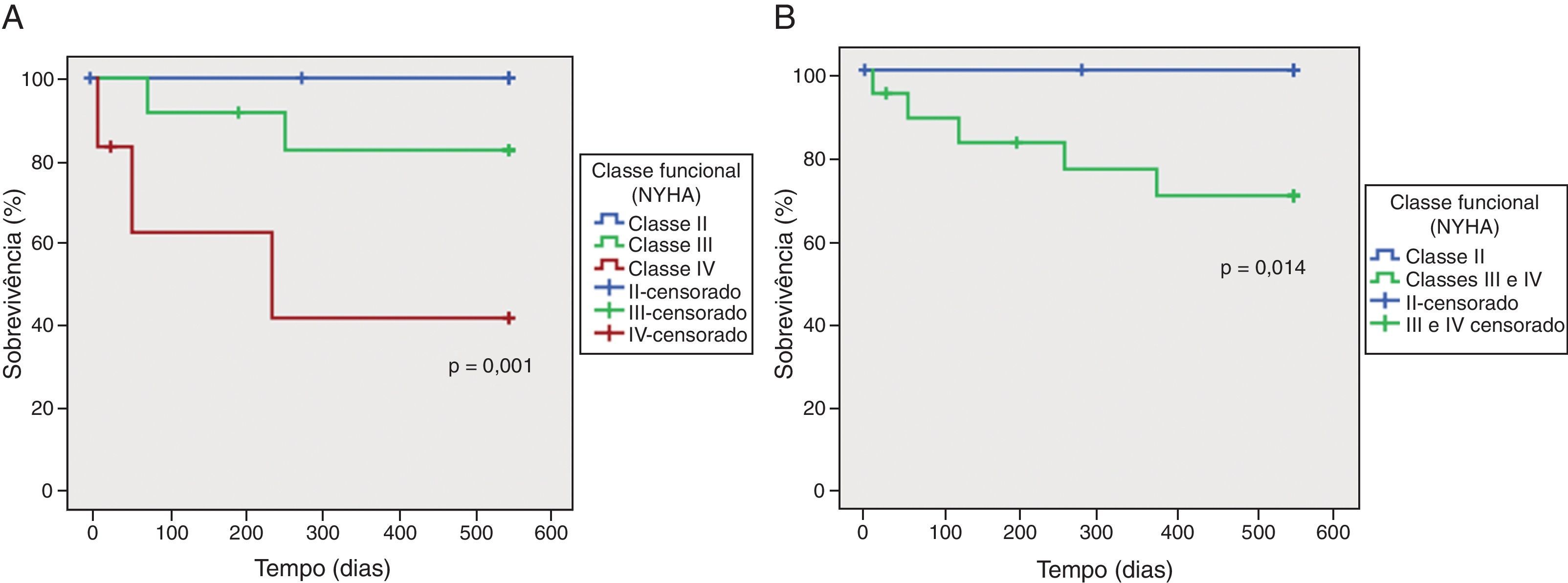
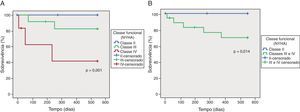
Sobrevivência e classe funcional da New York Heart AssociationFoi testada a relação do estadio sintomático à data de admissão no estudo, de acordo com a classificação da NYHA, com a mortalidade global aos 18 meses pela análise de curvas de Kaplan-Meier (painel A da Fig. 1). Houve três doentes perdidos no seguimento.
A mortalidade foi maior nos grupos mais sintomáticos, tendo ocorrido dois óbitos nos doentes em classe III e três óbitos no grupo de doentes em classe IV da NYHA. Não houve mortes no grupo de doentes com sintomatologia da classe II da NYHA, no seguimento de 18 meses. A classe funcional>II na admissão distinguiu os doentes em risco de morte (painel B da Fig. 1).
Comparação das características clínicas, analíticas e ecocardiográficas de acordo com os grupos sintomáticos
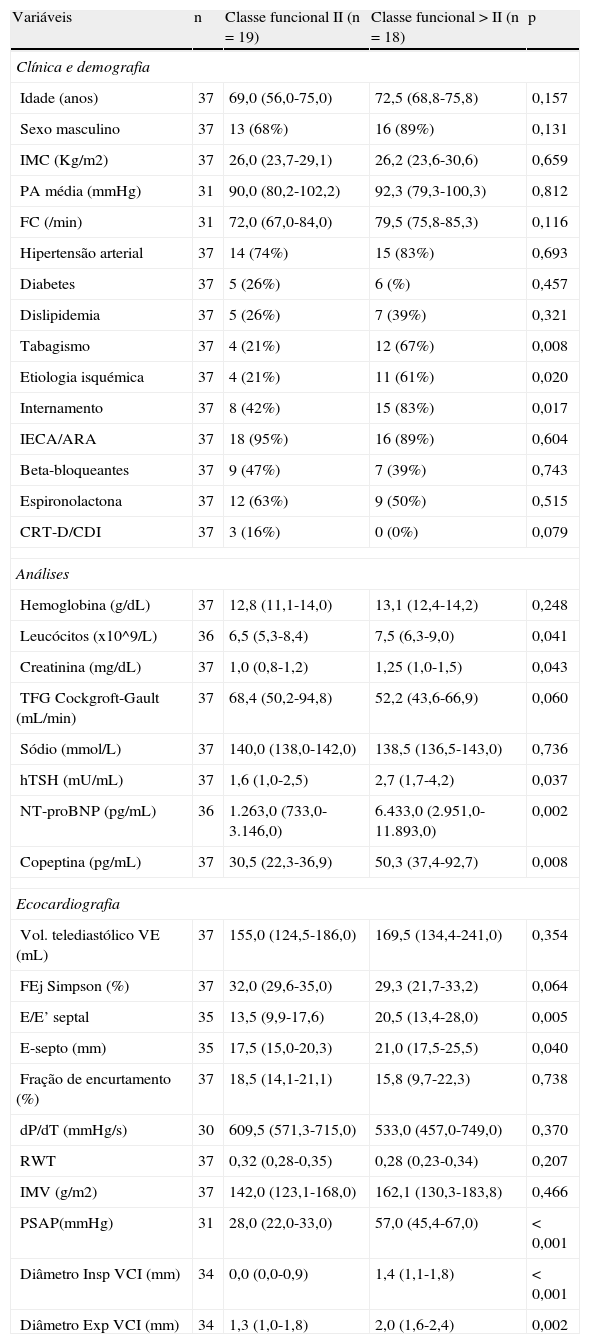
Os doentes foram distribuídos em dois grupos de acordo com a classificação sintomática da NYHA. Num dos grupos incluíram-se os doentes com sintomas da classe II da NYHA e no outro incluíram-se os doentes com sintomas de classes da NYHA>II (classes III e IV). As características clínicas, analíticas e ecocardiográficas da população em estudo distribuídas pela classificação sintomática encontram-se resumidas na Tabela 1.
Características clínicas, laboratoriais e ecocardiográficas
| Variáveis | n | Classe funcional II (n=19) | Classe funcional>II (n=18) | p |
| Clínica e demografia | ||||
| Idade (anos) | 37 | 69,0 (56,0-75,0) | 72,5 (68,8-75,8) | 0,157 |
| Sexo masculino | 37 | 13 (68%) | 16 (89%) | 0,131 |
| IMC (Kg/m2) | 37 | 26,0 (23,7-29,1) | 26,2 (23,6-30,6) | 0,659 |
| PA média (mmHg) | 31 | 90,0 (80,2-102,2) | 92,3 (79,3-100,3) | 0,812 |
| FC (/min) | 31 | 72,0 (67,0-84,0) | 79,5 (75,8-85,3) | 0,116 |
| Hipertensão arterial | 37 | 14 (74%) | 15 (83%) | 0,693 |
| Diabetes | 37 | 5 (26%) | 6 (%) | 0,457 |
| Dislipidemia | 37 | 5 (26%) | 7 (39%) | 0,321 |
| Tabagismo | 37 | 4 (21%) | 12 (67%) | 0,008 |
| Etiologia isquémica | 37 | 4 (21%) | 11 (61%) | 0,020 |
| Internamento | 37 | 8 (42%) | 15 (83%) | 0,017 |
| IECA/ARA | 37 | 18 (95%) | 16 (89%) | 0,604 |
| Beta-bloqueantes | 37 | 9 (47%) | 7 (39%) | 0,743 |
| Espironolactona | 37 | 12 (63%) | 9 (50%) | 0,515 |
| CRT-D/CDI | 37 | 3 (16%) | 0 (0%) | 0,079 |
| Análises | ||||
| Hemoglobina (g/dL) | 37 | 12,8 (11,1-14,0) | 13,1 (12,4-14,2) | 0,248 |
| Leucócitos (x10^9/L) | 36 | 6,5 (5,3-8,4) | 7,5 (6,3-9,0) | 0,041 |
| Creatinina (mg/dL) | 37 | 1,0 (0,8-1,2) | 1,25 (1,0-1,5) | 0,043 |
| TFG Cockgroft-Gault (mL/min) | 37 | 68,4 (50,2-94,8) | 52,2 (43,6-66,9) | 0,060 |
| Sódio (mmol/L) | 37 | 140,0 (138,0-142,0) | 138,5 (136,5-143,0) | 0,736 |
| hTSH (mU/mL) | 37 | 1,6 (1,0-2,5) | 2,7 (1,7-4,2) | 0,037 |
| NT-proBNP (pg/mL) | 36 | 1.263,0 (733,0-3.146,0) | 6.433,0 (2.951,0-11.893,0) | 0,002 |
| Copeptina (pg/mL) | 37 | 30,5 (22,3-36,9) | 50,3 (37,4-92,7) | 0,008 |
| Ecocardiografia | ||||
| Vol. telediastólico VE (mL) | 37 | 155,0 (124,5-186,0) | 169,5 (134,4-241,0) | 0,354 |
| FEj Simpson (%) | 37 | 32,0 (29,6-35,0) | 29,3 (21,7-33,2) | 0,064 |
| E/E’ septal | 35 | 13,5 (9,9-17,6) | 20,5 (13,4-28,0) | 0,005 |
| E-septo (mm) | 35 | 17,5 (15,0-20,3) | 21,0 (17,5-25,5) | 0,040 |
| Fração de encurtamento (%) | 37 | 18,5 (14,1-21,1) | 15,8 (9,7-22,3) | 0,738 |
| dP/dT (mmHg/s) | 30 | 609,5 (571,3-715,0) | 533,0 (457,0-749,0) | 0,370 |
| RWT | 37 | 0,32 (0,28-0,35) | 0,28 (0,23-0,34) | 0,207 |
| IMV (g/m2) | 37 | 142,0 (123,1-168,0) | 162,1 (130,3-183,8) | 0,466 |
| PSAP(mmHg) | 31 | 28,0 (22,0-33,0) | 57,0 (45,4-67,0) | <0,001 |
| Diâmetro Insp VCI (mm) | 34 | 0,0 (0,0-0,9) | 1,4 (1,1-1,8) | <0,001 |
| Diâmetro Exp VCI (mm) | 34 | 1,3 (1,0-1,8) | 2,0 (1,6-2,4) | 0,002 |
Dados apresentados como mediana (percentil 25 - percentil 75) ou número (%).
As características clínicas que variaram significativamente entre os grupos analisados foram o tabagismo e a etiologia isquémica, com maior prevalência no grupo mais sintomático. Além disso, os doentes das classes funcionais mais elevadas foram mais frequentemente incluídos em episódio de internamento. No entanto, a mediana de dias até à inclusão dos doentes (6 dias) foi semelhante entre os dois grupos (p=0,844). A terapêutica não diferiu significativamente entre os grupos de doentes analisados. Não foi possível avaliar a pressão arterial e frequência cardíaca após 5 min de decúbito, como especificado por protocolo, em seis doentes, pelo que são apenas representados os resultados de 31 doentes na Tabela 1.
O protocolo analítico não permitiu a quantificação de leucócitos e de NT-proBNP em um doente por problemas técnicos no processamento das amostras. Os restantes parâmetros analíticos foram avaliados em todos os doentes incluídos. Os doentes em classe>II apresentavam um significativo aumento da contagem de leucócitos, aumento da creatininemia, diminuição da albuminemia e aumento da concentração de TSH. A concentração dos biomarcadores NT-proBNP e copeptina estava significativamente mais elevada no grupo de doentes mais sintomáticos.
Os parâmetros ecocardiográficos com maior dificuldade de obtenção foram a PSAP, por inexistência de regurgitação tricúspide significativa em seis doentes e os diâmetros da VCI por má janela subcostal em três doentes. Dos parâmetros de função sistólica ventricular esquerda analisados, apenas a distância E-septo mostrou ser significativamente maior nos doentes mais sintomáticos. Não se verificaram diferenças significativas no volume telediastólico e fração de ejeção do VE. A função diastólica do VE avaliada pela relação E/E’ estava significativamente mais comprometida, traduzindo-se num valor mais elevado de E/E’, nos doentes mais sintomáticos. Os doentes com classe funcional mais elevada apresentaram PSAP significativamente maior e maiores diâmetros da veia cava inferior no final da expiração e inspiração, refletindo as repercussões direitas da disfunção sistólica ventricular esquerda.
Parâmetros analíticos e gravidade sintomáticaVerificaram-se diferenças significativas na concentração dos parâmetros analíticos entre os dois grupos de doentes distribuídos pelos estadios funcionais (Tabela 1). Os doentes em classe funcional>II apresentaram maior concentração de leucócitos (p=0,041), de creatinina (p=0,043), TSH (p=0,037), copeptina (p=0,008) e NT-proBNP (p=0,002).
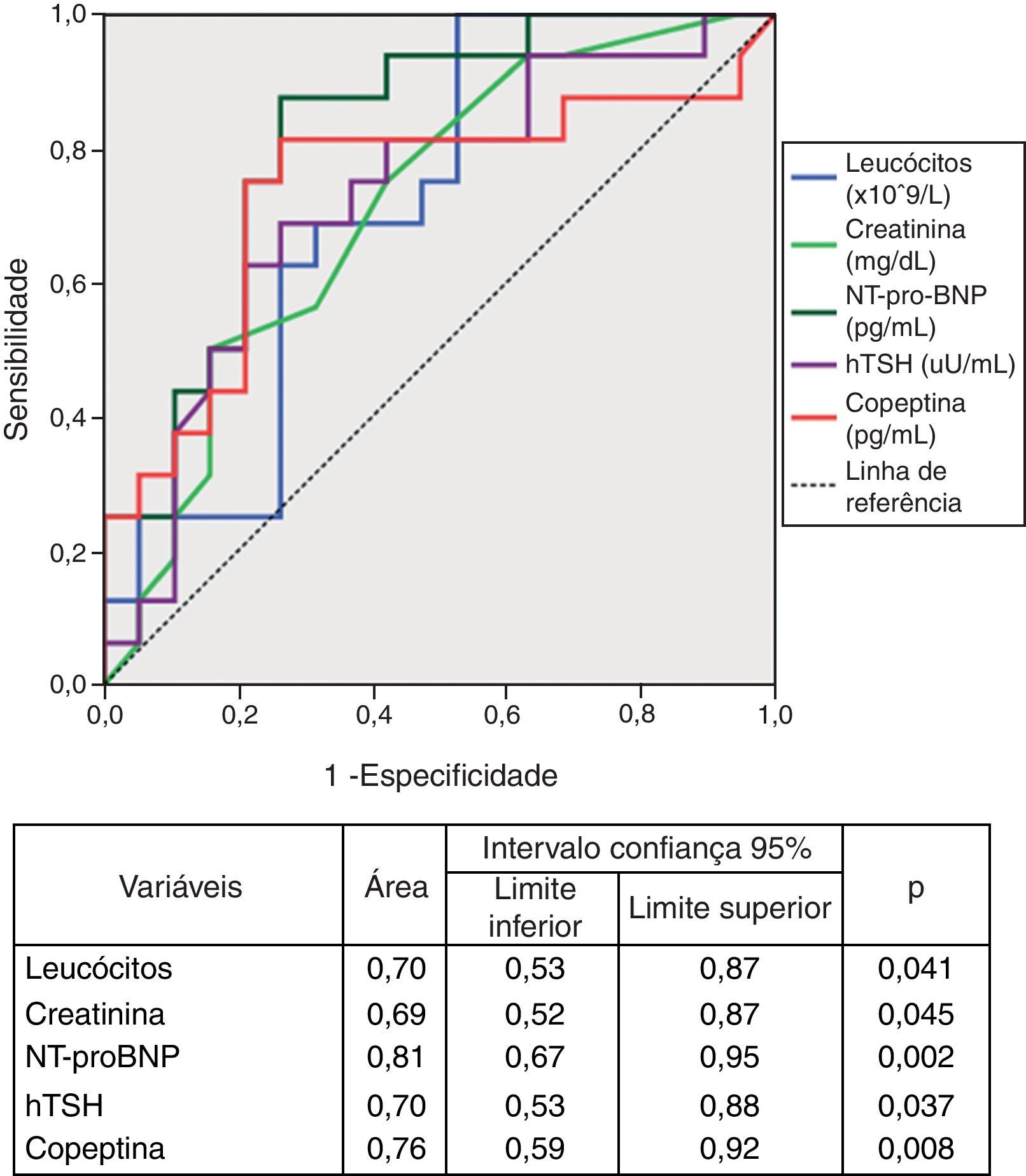
A análise da área sob as curvas ROC permitiu identificar o NT-proBNP e a copeptina como os biomarcadores com melhor desempenho diagnóstico na identificação de estadio funcional da NYHA>II (Fig. 2). Uma concentração sérica de NT-proBNP superior a 1.535,5 pg/mL prediz classe funcional>II com sensibilidade de 94% e especificidade de 58%. Um nível de copeptina superior 33,75 pg/mL mostrou ter uma sensibilidade de 82% e uma especificidade de 74% na identificação do grupo mais sintomático.
Parâmetros ecocardiográficos e gravidade sintomáticaOs doentes no grupo mais sintomático demonstraram ter pressões de enchimento ventricular esquerdas mais elevadas inferidas pela relação E/E’ (p=0,005), maior distância E-septo (p=0,040), maior PSAP estimada (p<0,001) e maiores diâmetros inspiratórios (p<0,001) e expiratórios (p=0,002) da VCI.
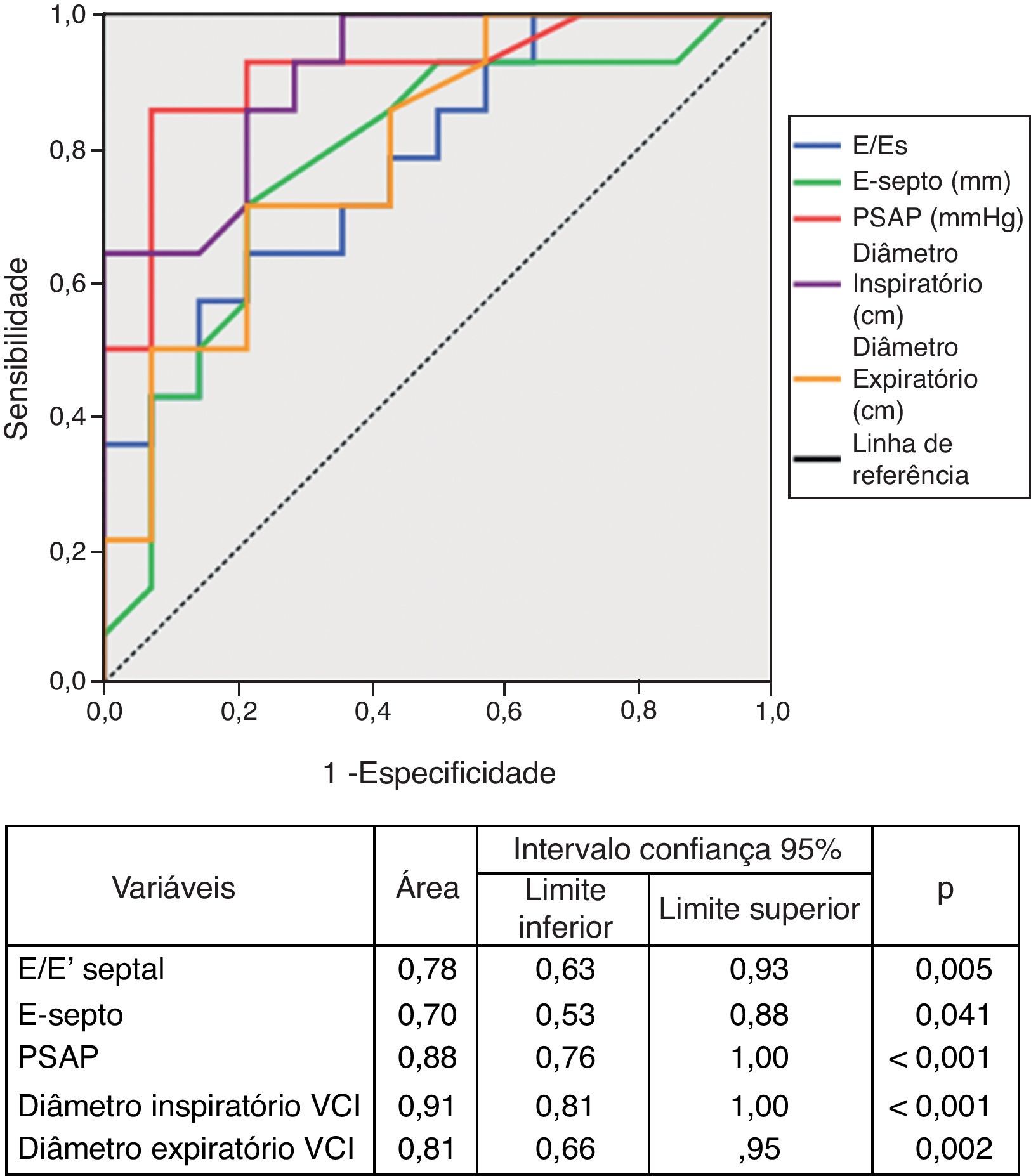
O desempenho diagnóstico dos parâmetros ecocardiográficos na identificação de estadio funcional da NYHA>II está explicitado na Figura 3. A relação E/E’ septal, a PSAP e os diâmetros expiratório e inspiratório da VCI mostraram muito bom desempenho na identificação do grupo de doentes mais sintomáticos. A PSAP e o diâmetro inspiratório da VCI revelaram-se até superiores aos biomarcadores na identificação desse grupo. Uma PSAP superior a 37,5mmHg apresenta uma sensibilidade de 93% e uma especificidade de 79% na identificação dos doentes mais sintomáticos. Um diâmetro inspiratório da VCI superior a 9,25mm prediz uma classe funcional elevada com sensibilidade de 93% e especificidade de 71%.
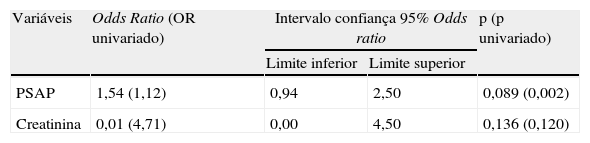
Determinantes da gravidade sintomáticaA análise de regressão logística permitiu identificar a PSAP e a creatinina como os únicos preditores independentes de classe funcional da NYHA>II (Tabela 2).
Regressão logística (Forward stepwise) das variáveis preditoras de classe funcional da NYHA>II
| Variáveis | Odds Ratio (OR univariado) | Intervalo confiança 95% Odds ratio | p (p univariado) | |
| Limite inferior | Limite superior | |||
| PSAP | 1,54 (1,12) | 0,94 | 2,50 | 0,089 (0,002) |
| Creatinina | 0,01 (4,71) | 0,00 | 4,50 | 0,136 (0,120) |
Os resultados do nosso estudo demonstram que, em doentes com DVE e insuficiência cardíaca, a mortalidade é maior nos estadios sintomáticos mais avançados. Nesses estadios, os doentes apresentam maior concentração de leucócitos, creatinina, TSH, copeptina e NT-proBNP. A relação E/E’, distância E-septo, PSAP e dimensões da VCI foram significativamente superiores. Os biomarcadores copeptina e NT-proBNP e os parâmetros ecocardiográficos PSAP e diâmetro inspiratório da VCI apresentaram o melhor desempenho no diagnóstico de estadio sintomático da NYHA superior a II. Na avaliação multivariada, apenas a PSAP e a creatininémia foram preditores independentes de classe funcional da NYHA>II.
Os nossos resultados estão de acordo com estudos anteriores que relacionaram a classe funcional da NYHA com a ocorrência de eventos clínicos, incluindo a necessidade de hospitalização e a mortalidade5,16. Tem sido consistentemente encontrada uma forte associação entre a classe da NYHA e o prognóstico de doentes com insuficiência cardíaca sistólica17–19 mas também em doentes com ICC diastólica20. No entanto, verifica-se uma elevada variabilidade interobservador21 na atribuição da classificação dos sintomas da NYHA aos doentes com ICC. Também têm sido apontadas disparidades na atribuição da classe funcional por parte do médico em relação à apontada pelos doentes22. Este facto é agravado pelo reconhecimento de que a classe da NYHA autorreportada pelos doentes tem valor preditivo nas hospitalizações, qualidade de vida e mortalidade23. Por isso, tem-se considerado que a atribuição da classe funcional NYHA, apesar de demonstrar interesse prognóstico, pode não ser globalmente aplicável a todos os prestadores de cuidados na ICC. Provavelmente, a avaliação clínica realizada numa unidade de insuficiência cardíaca terciária, como a nossa, não será aplicável à generalidade dos níveis de cuidados médicos. Na tentativa de homogeneizar, padronizar e difundir os critérios clínicos, os marcadores laboratoriais têm sido apontados como potencial fonte de maior objetividade na avaliação clínica24.
Mostrámos uma boa correlação dos biomarcadores NT-proBNP e copeptina com as classes funcionais e os seus níveis séricos mostram ter um forte poder no diagnóstico dicotómico de classe funcional superior ou inferior a II.
O BNP e o seu precursor, NT-proBNP, têm um papel bem estabelecido na avaliação do risco cardiovascular, que é refletido nas atuais guidelines25. Níveis elevados dos péptidos natriuréticos relacionaram-se com idade avançada, insuficiência renal, disritmias, disfunção sistólica e diastólica e mortalidade26. Por isso, estes péptidos refletem o risco do doente individual, pelo que são ferramentas fundamentais na estratificação de risco27–29.
Neste estudo foi feita, ao que sabemos, a primeira avaliação de copeptina numa população portuguesa com ICC. A copeptina é um fragmento da pré-pro-vasopressina que é secretada em quantidades equimolares à vasopressina. Esta hormona, ao contrário dos péptidos natriuréticos, tem propriedades antidiuréticas e vasoconstritoras30,31. Existe evidência robusta a demonstrar uma correlação da vasopressina com a gravidade da ICC e que provavelmente é extensível ao prognóstico32–34. No entanto, a vasopressina é de difícil doseamento, porque é um péptido instável, com forte ligação plaquetar e é rapidamente eliminada35. As principais vantagens do doseamento de copeptina resultam da sua estabilidade e do facto de poder ser rápida e eficazmente doseada no plasma ou soro. Apesar de se correlacionar com os níveis séricos de BNP e NT-proBNP, a copeptina parece ter valor prognóstico superior a estes em estudos populacionais24. O interesse na copeptina é reforçado por estar em avaliação clínica o bloqueio da vasopressina como alvo terapêutico na ICC. Nesse sentido, os ensaios clínicos de antagonistas dos recetores V2 já demonstraram melhoria dos sintomas congestivos devido às suas propriedades diuréticas, mas ainda não foi demonstrado benefício na sobrevivência36,37.
A TSH estava significativamente aumentada na classe de doentes mais sintomáticos. Conhece-se a relação da elevação de TSH com maior prevalência de ICC38. O hipotiroidismo é, ainda, apontado como uma das causas de anemia, uma causa de cansaço, descompensação da ICC e preditor de mortalidade39. Estes dados sugerem que seja pesquisada a função tiroideia em doentes com ICC, especialmente nos doentes mais sintomáticos, já que existe sobreposição de sintomas entre hipotiroidismo e insuficiência cardíaca, e a presença de um aumenta a probabilidade da coexistência do outro.
A origem dos sintomas na ICC não está esclarecida e continua a ser motivo de investigação40–42. Neste sentido, fomos analisar ecocardiograficamente as alterações hemodinâmicas e estruturais que se relacionam com a gravidade dos sintomas na ICC sistólica. Foi encontrada uma relação fraca, mas significativa, da distância E-septo com a classe funcional da NYHA. No entanto, a maioria dos parâmetros de função sistólica ventricular esquerda (FEj, Fenc e dP/dT) não mostraram correlação com os sintomas. Ainda que a limitada dimensão da amostra possa ter contribuído, esta falta de correlação entre a disfunção ventricular e a gravidade clínica não nos surpreende. De facto, é conhecida a fraca correlação da disfunção ventricular com a gravidade dos sintomas25. Este facto é reforçado pelos resultados de ensaios clínicos recentes. Apesar de incluírem doentes com gravidade de apresentação clínica distinta, o estudo EMPHASIS-HF43 incluiu doentes com FEj média de 26%, que é praticamente idêntica àquela dos doentes mais sintomáticos do estudo RALES44. Este facto vem reforçar a discordância entre a classe funcional e a função ventricular esquerda em doentes com ICC.
A elevação da pressão de enchimento ventricular esquerda é a responsável pela dispneia e edema pulmonar na insuficiência cardíaca aguda. No entanto, os estudos realizados durante o exercício na ICC demonstraram apenas uma fraca correlação entre a pressão pulmonar capilar pulmonar e a limitação funcional40. Apesar deste facto, encontrámos uma correlação da pressão de enchimento ventricular esquerda, estimada pela relação E/E’, e a classe funcional da NYHA em doentes com ICC estável em repouso. Este resultado é consistente com a relação de sintomas congestivos com a presença de disfunção diastólica avaliada por Doppler pulsado do fluxo transmitral em doentes com miocardiopatia dilatada45.
A DVE resulta num aumento da pressão telediastólica ventricular, no aumento passivo da pressão auricular esquerda e pressão venosa pulmonar e no desenvolvimento de hipertensão pulmonar pós-capilar46. Esta leva a disfunção ventricular direita, a hipertensão venosa sistémica e às suas consequências clínicas e hemodinâmicas. Estes aspetos são reforçados pela associação de pressão venosa jugular aumentada e pressões de enchimento ventriculares esquerdas aumentadas em cateterismo cardíaco47,48. Assim se pode explicar a constatação de pressões de enchimento ventriculares esquerdas aumentadas, PSAP elevada e aumento das dimensões inspiratórias e expiratórias da veia cava inferior. Destas, apenas a PSAP permaneceu como fator preditor independente das classes sintomáticas mais graves.
Outros fatores não cardíacos, não avaliados no nosso estudo, podem ter contribuído para os sintomas de ICC como as alterações da estrutura e função musculares49,50, disfunção endotelial51 e disfunção ventilatória52.
Os fatores preditores independentes de classe funcional>II na nossa população foram a PSAP e a creatininemia.
A PSAP demonstrou ser o mais forte preditor independente da capacidade funcional dos dentes com ICC. A insuficiência ventricular esquerda é uma causa conhecida de hipertensão pulmonar53 mas o seu desenvolvimento é muito variável e os fatores contributivos não estão totalmente esclarecidos. Como destacado anteriormente, a constatação de relação E/E’, PSAP e diâmetros da veia cava inferior aumentados sugerem a inter-relação de pressões de enchimento ventriculares elevadas com o desenvolvimento de hipertensão pulmonar e elevação da pressão venosa central. Na ICC sistólica foi demonstrado que também pode haver um componente pré-capilar na hipertensão pulmonar54. Os nossos resultados estão de acordo com estudos que implicaram a hipertensão pulmonar no desenvolvimento de alterações funcionais e no prognóstico55.
Os mecanismos pelos quais a hipertensão pulmonar pode contribuir para a sintomatologia da ICC incluem o aumento da pós-carga do ventrículo direito56. De facto, foi documentada uma forte correlação entre o consumo de oxigénio e a função ventricular direita em repouso e durante o esforço57. Também se sabe que existe uma correlação entre a hipertensão pulmonar e alterações da ventilação pulmonar, que contribuem para o desenvolvimento de hiperpneia e dispneia58,59. No entanto, para além das repercussões funcionais, também foi demonstrado um papel da hipertensão pulmonar na determinação do prognóstico60, provavelmente relacionado com o impacto na função ventricular direita. A correlação entre a classe funcional e hipertensão pulmonar avaliada pela determinação da PSAP neste estudo pode justificar o mau prognóstico registado nas classes funcionais mais elevadas. O estabelecimento desta relação tem relevância clínica, pois sugere que a determinação não invasiva da PSAP adiciona informação importante na caracterização hemodinâmica do doente com ICC sistólica, particularmente se estiver em classe funcional III ou IV da NYHA. Apesar de ainda não estarem identificadas terapêuticas eficazes para esta hipertensão pulmonar, a evidência recente sugere um papel para os inibidores da fosfodiesterase-561.
Ainda que apresente um valor adicional muito limitado ao modelo de regressão logística, a creatininemia, usada como marcador da função renal, mostrou ter valor independente das outras variáveis analisadas. De facto, já é conhecida a relação entre a elevação da concentração sérica de creatinina e o risco de ICC em doentes idosos62. Mais recentemente, estudos que usaram a cistatina C como marcador da função renal demonstraram que esta relação é ainda mais ampla, iniciando-se desde a fase «pré-clínica» de disfunção renal que a creatinemia não revela63,64. Também se sabe que a insuficiência renal torna mais difícil o controlo da insuficiência cardíaca e está entre os mais fortes marcadores de adventos clínicos adversos na ICC65. Esta coexistência de patologia cardíaca e renal foi chamada de síndrome cardiorrenal66. No entanto, a presença de sintomas sugestivos de ICC em doentes com insuficiência renal crónica, sem diagnóstico prévio de ICC, é muito frequente67. Este facto pode dever-se à sobreposição de sintomas congestivos partilhados pelas duas patologias. Assim, a associação de creatininemia elevada com maior compromisso funcional pode dever-se à potenciação mútua de sintomas.
Este estudo tem algumas limitações. A generalização dos resultados à população é limitada pela utilização de uma amostra de conveniência. Adicionalmente, o número de doentes incluídos na amostra é relativamente reduzido, mas tem o mérito de ter avaliação prospetiva de variáveis clínicas relevantes, como a mortalidade. As diferenças clínicas entre os doentes incluídos nos diferentes grupos pode ser uma limitação, em relação com o método de seleção utilizado. No entanto, o facto de, no grupo em classe funcional>II, os doentes terem sido mais frequentemente incluídos durante internamento pode refletir apenas a maior gravidade dos sintomas. Está descrita maior frequência de internamento nos estadios funcionais mais elevados5. Apesar de a PSAP se ter revelado um fator preditor independente da classe funcional, ainda não foi possível a sua estimativa em todos os doentes, devido à inexistência ou presença de regurgitação tricúspide de gravidade muito ligeira.
Em conclusão, os nossos resultados sugerem que a mortalidade é maior nos estadios sintomáticos mais avançados da insuficiência cardíaca sistólica. Os biomarcadores copeptina e NT-proBNP têm boa correlação com a gravidade sintomática e apresentam elevada sensibilidade e especificidade no diagnóstico de classes funcionais elevadas. Por isso, poderão ser úteis na definição de estadios funcionais padronizados de doentes com DVE.
As principais alterações estruturais e hemodinâmicas ecocardiográficas relacionadas com os estadios funcionais são a elevação da pressão de enchimento ventricular esquerda, da PSAP e da pressão venosa central.
A PSAP e a creatininemia são preditores independentes de classe funcional da NYHA superior a II em doentes com ICC sistólica. Assim, a determinação não invasiva da PSAP e o doseamento de creatininemia adicionam informação relevante na caracterização hemodinâmica do doente com ICC e devem ser sempre avaliados neste contexto clínico.
Conflito de interessesOs autores declaram não haver conflito de interesses.
Os autores agradecem a contribuição da Dr.a Helena Sequeira e do Prof. Doutor Rui Pinto na quantificação de copeptina.