Os perfis tensionais noturnos non‐dipper e extreme‐dipper têm sido associados a lesões de órgão‐alvo. A relação entre a pressão arterial (PA) e retinopatia hipertensiva (RH) está pouco esclarecida.
ObjetivoAvaliar em doentes (dts) hipertensos a relação entre os valores noturnos de pressurometria em ambulatório de 24h (MAPA) e prevalência e a gravidade da RH.
MétodosForam avaliados prospectivamente dts hipertensos submetidos à realização de MAPA de 24h. Foram determinadas características basais, PA sistólica (PAS) e diastólica (PAD) médias noturnas, e os dts classificados pelo perfil tensional noturno em dipper; non‐dipper; inverted‐dipper e extreme‐dipper. O diagnóstico de RH foi estabelecido por fundoscopia e a gravidade definida pela classificação de Scheie. Foi estabelecida a relação entre valores de PAS e PAD noturnos e o perfil tensional noturno com a prevalência e gravidade da RH.
ResultadosForam avaliados 46 dts (46% sexo masculino [n=21]; idade média 63±12 anos). Noventa e um por cento dos dts estavam sob terapêutica anti‐hipertensora (n=42); destes, 30% apresentavam PA controlada (n=13). A presença de RH foi observada em 83% dos dts (n=38). Os dts com RH apresentaram níveis de PAS noturna mais elevados (151±23 versus 130±13, p=0,008). A PAS noturna esteve ainda associada a uma maior gravidade de RH (153±25 versus 140±16, p=0,04). Não existiu relação entre a PAD noturna ou o perfil tensional noturno e presença de RH.
ConclusãoNíveis mais elevados de PAS noturna estiveram associados a RH. Não se verificou relação entre o perfil tensional noturno e a presença de RH.
Non‐dipper and extreme dipper blood pressure (BP) profiles are associated with a worse cardiovascular prognosis. The relationship between nocturnal BP profile and hypertensive retinopathy (HR) is not fully established.
AimTo assess the association between the prevalence and severity of HR and nocturnal BP.
MethodsWe prospectively studied hypertensive patients who underwent 24‐hour ambulatory BP monitoring. The population was divided into two groups according to the presence or absence of lesions and compared according to baseline characteristics, nocturnal BP profile (dippers, non‐dippers, inverted dippers/risers and extreme dippers) and mean nocturnal systolic (SBP) and diastolic (DBP) BP values. The presence and severity of HR were assessed using the Scheie classification. The relationship between nocturnal SBP and DBP values (and nocturnal BP profile) and the prevalence and severity of HR was determined.
ResultsForty‐six patients (46% male, aged 63±12 years) were analyzed, of whom 91% (n=42) were under antihypertensive treatment. Seventy percent (n=33) had uncontrolled BP. HR was diagnosed in 83% (n=38). Patients with HR had higher mean systolic nocturnal BP (151±23 vs. 130±13 mmHg), p=0.008). Patients with greater HR severity (Scheie stage ≥2) had higher nocturnal BP (153±25 vs. 140±16 mmHg, p=0.04). There was no statistically significant association between DBP and nocturnal BP patterns and HR.
ConclusionsThe prevalence and severity of HR were associated with higher nocturnal SBP. No relationship was observed between nocturnal BP profile and the presence of HR.
A hipertensão arterial é uma doença frequente, com uma prevalência na população em geral de 30‐45%, com um importante impacto na morbilidade e na mortalidade1.
Vários estudos têm demonstrado uma melhor correlação entre os valores da monitorização ambulatória da pressão arterial de 24h (MAPA) com o grau de lesão de órgãos‐alvo e com o prognóstico cardiovascular global, quando comparado com os valores ocasionais de pressão arterial (PA)2.
O perfil non‐dipper, de acordo com vários estudos, tem sido associado a mais lesões de órgão, nomeadamente hipertrofia ventricular esquerda, microalbuminúria e lesão renal, distúrbios do sono, bem como a pior prognóstico cardiovascular, com maior risco para eventos cardio e cerebrovasculares2–6. O perfil extreme dipper também tem demonstrado um papel importante no impacto prognóstico cardiovascular2.
A retinopatia hipertensiva (RH) é a principal manifestação ocular de hipertensão arterial (HTA), cerca de 50‐80% dos doentes (dts) hipertensos desenvolvem alterações na microvasculatura da retina7. Os sinais de RH parecem apresentar um papel importante como indicadores de risco no âmbito de morbilidade e mortalidade cardiovascular8. De acordo com alguns autores, a avaliação da retina é fundamental para a estratificação do risco vascular8.
A relação entre a variação circadiana da PA e a prevalência e gravidade da RH está ainda pouco esclarecida. De acordo com alguns estudos, a RH é mais frequente e apresenta maior gravidade nos dts non‐dipper3.
No presente estudo, pretendemos avaliar em dts hipertensos a relação entre os valores noturnos de pressurometria em ambulatório de 24h e prevalência e a gravidade da RH.
MétodosPopulação e amostraA população foi constituída por dts hipertensos que realizaram um MAPA no período de janeiro a dezembro de 2013. Os dts foram contactados telefonicamente para a realização de uma fundoscopia no hospital, com o intuito de avaliar lesão de órgão‐alvo. Do total de 355 dts, apenas 46 dts aceitaram realizar o exame, constituindo estes a amostra do estudo; os restantes recusaram ou apresentavam contactos telefónicos inválidos.
VariáveisA amostra foi caracterizada de acordo com as suas características basais (idade e sexo); clínicas (antecedentes pessoais/comorbilidades e fatores de risco cardiovasculares; duração [em anos] de HTA; HTA controlada); laboratoriais (níveis séricos de creatinina); alterações ecocardiográficas (presença de hipertrofia concêntrica do ventrículo esquerdo) e de acordo com a terapêutica (grupo de fármaco anti‐hipertensor). Estas variáveis foram avaliadas a partir de um questionário entregue ao doente (Anexo I) e a partir da consulta do processo clínico informático.
No âmbito da caracterização do perfil tensional foram determinados os valores de PA sistólica (PAS) e diastólica (PAD) médias noturnas e diurnas, e os dts classificados, por sua vez, de acordo com o perfil tensional noturno em dipper (redução da PA média>10% e<20%), non‐dipper (redução da PA média<10%), inverted‐dipper (redução da PA média<0%) e extreme dipper (redução da PA média>20%).
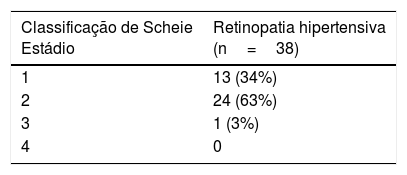
Diagnóstico de retinopatia hipertensivaO diagnóstico de RH foi estabelecido por fundoscopia e a gravidade foi definida utilizando a classificação de Scheie, que caracteriza a presença de lesões hipertensivas (estádios 0‐4) e ateroscleróticas (graus 0‐4) (Tabela 1).
Classificação de Scheie – lesões hipertensivas
| Estádio | Alterações na fundoscopia |
|---|---|
| 0 | Diagnóstico de HTA mas sem alterações visíveis na retina |
| 1 | Estreitamento arteriolar difuso. Sem constrições focais |
| 2 | Estreitamento arteriolar mais pronunciado com constrições focais |
| 3 | Estreitamento difuso e focal. Observa‐se hemorragia da retina |
| 4 | Edema e exsudados da retina; edema do disco ótico |
Para realizar a análise estatística utilizou‐se o programa IBM SPSS Statistics, versão 20 para Windows 8. As variáveis contínuas foram expressas em valor médio±desvio padrão e comparadas com o teste T‐Student's. As variáveis categóricas foram expressas em valor absoluto e/ou percentagem e comparadas com o teste quiquadrado. As associações foram consideradas estatisticamente significativas na presença de p‐value<0,05.
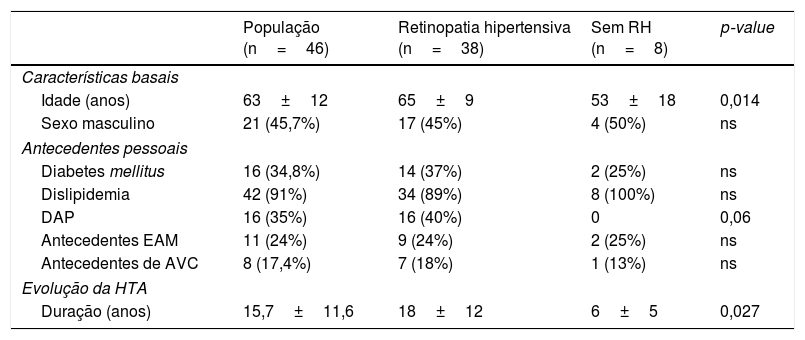
ResultadosEstudaram‐se 46 dts; 46% do sexo masculino (n=21), com idade média 63±12 anos. A presença de RH foi observada em 83% dos dts, dos quais 64% apresentavam, de acordo com a classificação de Scheie, um estádio≥2 (Tabelas 2 e 3).
Caraterísticas basais da população
| População (n=46) | Retinopatia hipertensiva (n=38) | Sem RH (n=8) | p‐value | |
|---|---|---|---|---|
| Características basais | ||||
| Idade (anos) | 63±12 | 65±9 | 53±18 | 0,014 |
| Sexo masculino | 21 (45,7%) | 17 (45%) | 4 (50%) | ns |
| Antecedentes pessoais | ||||
| Diabetes mellitus | 16 (34,8%) | 14 (37%) | 2 (25%) | ns |
| Dislipidemia | 42 (91%) | 34 (89%) | 8 (100%) | ns |
| DAP | 16 (35%) | 16 (40%) | 0 | 0,06 |
| Antecedentes EAM | 11 (24%) | 9 (24%) | 2 (25%) | ns |
| Antecedentes de AVC | 8 (17,4%) | 7 (18%) | 1 (13%) | ns |
| Evolução da HTA | ||||
| Duração (anos) | 15,7±11,6 | 18±12 | 6±5 | 0,027 |
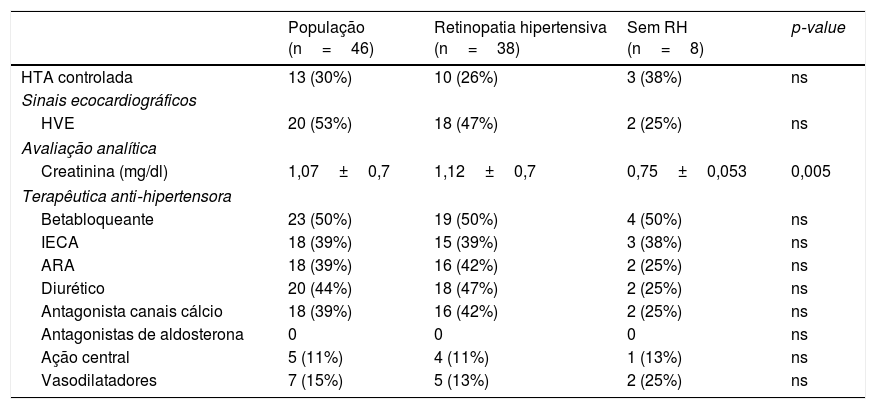
Quarenta e dois dts (91%) estavam sob terapêutica anti‐hipertensora, sendo os grupos farmacológicos mais frequentes os betabloqueantes em 50% e os diuréticos em 44% dos dts; posteriormente, os IECA, ARA e antagonistas dos canais de cálcio numa percentagem idêntica, 39% cada. Com a terapêutica instituída, 30% dos dts apresentava uma PA controlada (Tabela 4).
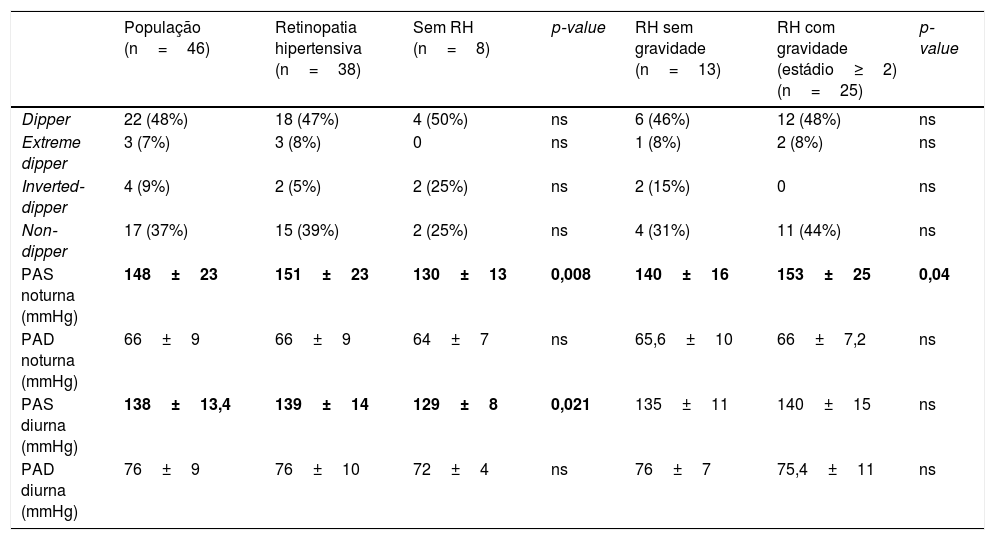
Retinopatia hipertensiva de acordo com o perfil tensional noturno e variações diurnas/noturnas da pressão arterial
| População (n=46) | Retinopatia hipertensiva (n=38) | Sem RH (n=8) | p‐value | RH sem gravidade (n=13) | RH com gravidade (estádio≥2) (n=25) | p‐value | |
|---|---|---|---|---|---|---|---|
| Dipper | 22 (48%) | 18 (47%) | 4 (50%) | ns | 6 (46%) | 12 (48%) | ns |
| Extreme dipper | 3 (7%) | 3 (8%) | 0 | ns | 1 (8%) | 2 (8%) | ns |
| Inverted‐dipper | 4 (9%) | 2 (5%) | 2 (25%) | ns | 2 (15%) | 0 | ns |
| Non‐dipper | 17 (37%) | 15 (39%) | 2 (25%) | ns | 4 (31%) | 11 (44%) | ns |
| PAS noturna (mmHg) | 148±23 | 151±23 | 130±13 | 0,008 | 140±16 | 153±25 | 0,04 |
| PAD noturna (mmHg) | 66±9 | 66±9 | 64±7 | ns | 65,6±10 | 66±7,2 | ns |
| PAS diurna (mmHg) | 138±13,4 | 139±14 | 129±8 | 0,021 | 135±11 | 140±15 | ns |
| PAD diurna (mmHg) | 76±9 | 76±10 | 72±4 | ns | 76±7 | 75,4±11 | ns |
A negrito, os perfis tensionais que apresentaram diferenças estatística entre a existência e gravidade da RH.
No âmbito das comorbilidades e fatores de risco, a dislipidemia e a diabetes mellitus foram as mais frequentes, respetivamente em 91 e 35%.
O perfil non‐dipper foi observado em 37% dos dts; por sua vez, o dipper em 48%, extreme dipper em 7% e, por fim, o inverted‐dipper em 9%. Os valores médios de PAS e PAD noturnas foram, respetivamente, de 148±23 e 66±9mmHg (Tabela 5).
Caraterísticas basais e terapêutica anti‐hipertensora de acordo com a presença de retinopatia hipertensiva
| População (n=46) | Retinopatia hipertensiva (n=38) | Sem RH (n=8) | p‐value | |
|---|---|---|---|---|
| HTA controlada | 13 (30%) | 10 (26%) | 3 (38%) | ns |
| Sinais ecocardiográficos | ||||
| HVE | 20 (53%) | 18 (47%) | 2 (25%) | ns |
| Avaliação analítica | ||||
| Creatinina (mg/dl) | 1,07±0,7 | 1,12±0,7 | 0,75±0,053 | 0,005 |
| Terapêutica anti‐hipertensora | ||||
| Betabloqueante | 23 (50%) | 19 (50%) | 4 (50%) | ns |
| IECA | 18 (39%) | 15 (39%) | 3 (38%) | ns |
| ARA | 18 (39%) | 16 (42%) | 2 (25%) | ns |
| Diurético | 20 (44%) | 18 (47%) | 2 (25%) | ns |
| Antagonista canais cálcio | 18 (39%) | 16 (42%) | 2 (25%) | ns |
| Antagonistas de aldosterona | 0 | 0 | 0 | ns |
| Ação central | 5 (11%) | 4 (11%) | 1 (13%) | ns |
| Vasodilatadores | 7 (15%) | 5 (13%) | 2 (25%) | ns |
Os níveis médios de creatinina foram 1,07±0,7mg/dl na amostra e, por sua vez, 1,12±07 nos dts com RH. Cinquenta e três por centro dos dts apresentavam critérios ecocardiográficos de hipertrofia ventricular esquerda (HVE) (Tabela 5).
DiscussãoA RH apresentou uma elevada prevalência na nossa população (83%), o que vai em concordância com a bibliografia, sendo que alterações na microvasculatura da retina desenvolvem‐se em 50‐80% dos dts hipertensos7.
A idade avançada (65±9 anos) e maior tempo de evolução da hipertensão (18±12 anos) foram associados a maior risco de retinopatia, com significado estatístico. Por sua vez, o género bem como os antecedentes pessoais não estiveram associados a maior risco de retinopatia.
Na teoria, dts sob terapêutica com HTA controlada apresentam menor risco de lesões de órgão‐alvo, ou, pelo menos, uma evolução mais lenta e progressiva, contudo nesta população não se conseguiu estabelecer essa associação. Apenas 38% dos dts com HTA controlada não apresentou qualquer lesão microvascular da retina (HTA não controlada – 85% [n=28] RH versus 15% [n=5] sem RH, p=ns; HTA controlada – 77% [n=10] RH versus 23% [n=3] sem RH, p=ns).
Níveis médios de creatinina elevados estiveram associados à presença de RH; por sua vez, com a hipertrofia do ventrículo esquerdo não se conseguiu estabelecer essa associação. De acordo com a bibliografia, as lesões de órgão associadas à hipertensão são mais frequentes e precoces ao nível do coração (HVE; disfunção diastólica) do que na retina e no rim; eventualmente, não se conseguiu estabelecer uma associação entre HVE e retinopatia, pela reduzida dimensão da amostra9.
Não existiu qualquer diferença estatística entre a presença de retinopatia e a classe do fármaco anti‐hipertensor.
De acordo com vários estudos, os perfis non‐dipper e extreme dipper estão associados a mais lesões de órgão‐alvo e a um importante impacto cardiovascular. No âmbito das lesões da retina, os estudos são muito escassos, contudo tem‐se observado que essas lesões são mais frequentes e com maior gravidade nos dts non‐dipper2–6.
Nenhum perfil tensional noturno esteve associado a maior risco de retinopatia, apesar da elevada prevalência dos perfis dipper e non‐dipper nos dts com RH, respetivamente 47 e 39%, contudo sem significado estatístico.
Por sua vez, valores elevados de PAS noturna e diurna (PAS noturna – RH 151±23 versus sem RH 130±13mmHg, p=0,008; PAS diurna – RH 139±14 versus 129±8mmHg, p=0,021) foram associados à presença de retinopatia. A gravidade da retinopatia foi observada em valores de PAS noturna elevados (PAS noturna – RH estádio≥2153±25 versus RH sem gravidade 140±16mmHg, p=0,04). Nos dts hipertensos, a PAS demonstrou maior influência do que a PAD no impacto negativo ao nível da microvasculatura da retina. Estudos observacionais têm demonstrado que a PAS é um importante e independente preditor de risco para doença cardiovascular e renal10.
LimitaçõesA reduzida dimensão da amostra constituiu uma das principais limitações do estudo.
ConclusãoA RH apresentou uma elevada prevalência na amostra em estudo, sendo associada à idade avançada e a maior tempo de evolução da hipertensão. Não se verificou uma relação entre um perfil tensional noturno e a presença e/ou gravidade da RH. Níveis mais elevados de PAS noturna estiveram associados a uma maior prevalência e gravidade de retinopatia. Apesar da reduzida amostra, a PAS foi associada a maior risco de lesão microvascular da retina, quando comparada com a PAD. Tendo em conta a elevada prevalência da retinopatia na população de dts hipertensos e pelo impacto negativo do ponto de vistas cardiovascular, que tem sido evidenciado em vários estudos, a avaliação da retina deve fazer parte do exame físico de um doente hipertenso e a terapêutica dirigida preferencialmente à correção da PAS. De qualquer modo, são necessários mais estudos com amostras bem dimensionadas para evidenciar uma relação entre um perfil tensional e a retinopatia, bem como para um correto ajuste terapêutico.
Conflito de interessesOs autores declaram não haver conflito de interesses.