Salim Yusuf, Eva Lonn, Prem Pais, Jackie Bosch, Patricio López‐Jaramillo, Jun Zhu, Denis Xavier, Alvaro Avezum, Lawrence A. Leiter, Leopoldo S. Piegas, Alexander Parkhomenko, Matyas Keltai, Katalin Keltai, Karen Sliwa, Irina Chazova, Ron J.G. Peters, Claes Held, Khalid Yusoff, Basil S. Lewis, Petr Jansky, Kamlesh Khunti, William D. Toff, Christopher M. Reid, John Varigos, Jose L. Accini, Robert McKelvie, Janice Pogue, Hyejung Jung, Lisheng Liu, Rafael Diaz, Antonio Dans, Gilles Dagenais, for the HOPE‐3 Investigators. N Engl J Med. 2016;374:2032‐2043
Background: Elevated blood pressure and elevated low‐density lipoprotein (LDL) cholesterol increase the risk of cardiovascular disease. Lowering both should reduce the risk of cardiovascular events substantially.
Methods: In a trial with 2‐by‐2 factorial design, we randomly assigned 12,705 participants at intermediate risk who did not have cardiovascular disease to rosuvastatin (10mg per day) or placebo and to candesartan (16mg per day) plus hydrochlorothiazide (12.5mg per day) or placebo. In the analyses reported here, we compared the 3180 participants assigned to combined therapy (with rosuvastatin and the two antihypertensive agents) with the 3168 participants assigned to dual placebo. The first coprimary outcome was the composite of death from cardiovascular causes, nonfatal myocardial infarction, or nonfatal stroke, and the second coprimary outcome additionally included heart failure, cardiac arrest, or revascularization. The median follow‐up was 5.6 years.
Results: The decrease in the LDL cholesterol level was 33.7mg per deciliter (0.87 mmol per liter) greater in the combined‐therapy group than in the dual‐placebo group, and the decrease in systolic blood pressure was 6.2mm Hg greater with combined therapy than with dual placebo. The first coprimary outcome occurred in 113 participants (3.6%) in the combined‐therapy group and in 157 (5.0%) in the dual‐placebo group (hazard ratio, 0.71; 95% confidence interval [CI], 0.56 to 0.90; P=0.005). The second coprimary outcome occurred in 136 participants (4.3%) and 187 participants (5.9%), respectively (hazard ratio, 0.72; 95% CI, 0.57 to 0.89; P=0.003). Muscle weakness and dizziness were more common in the combined‐therapy group than in the dual‐placebo group, but the overall rate of discontinuation of the trial regimen was similar in the two groups.
Conclusions: The combination of rosuvastatin (10mg per day), candesartan (16mg per day), and hydrochlorothiazide (12.5mg per day) was associated with a significantly lower rate of cardiovascular events than dual placebo among persons at intermediate risk who did not have cardiovascular disease. (Funded by the Canadian Institutes of Health Research and AstraZeneca; ClinicalTrials.gov number, NCT00468923.)
ComentárioÉ hoje aceite sem reservas pela comunidade científica que a redução farmacológica do colesterol (low‐density lipoprotein) LDL (C‐LDL) e da pressão arterial (PA) diminui a probabilidade de sofrer um evento cardiovascular (CV) no futuro1. No entanto, até à publicação do estudo HOPE‐32–4, não era claro se o início da terapêutica deveria ser desencadeado por um determinado valor de C‐LDL ou de PA ou, pelo contrário, por uma estimativa individualizada do risco CV (RCV), nomeadamente em indivíduos de risco intermédio e sem evidência de doença CV (DCV) estabelecida5. Com apenas um desenho experimental, Salim Yusuf et al. testaram duas hipóteses: uma terapêutica – se tratamentos dirigidos à redução da PA e do C‐LDL, isoladamente ou em combinação, reduziriam os eventos CV em indivíduos de risco intermédio, independentemente dos valores basais dos fatores de risco; e outra conceptual – se o conceito de polypill em prevenção primária, implicando a utilização de uma estatina e de uma combinação de anti‐hipertensores num ambiente de recursos médicos limitados, seria segura e eficaz.
Para responder a estas questões, os autores conduziram um ensaio clínico multicêntrico, aleatorizado e de dupla ocultação, com um desenho fatorial 2×2. Os cerca de 13000 doentes foram aleatorizados para um de quatro braços: a) redução de PA com uma associação fixa de candesartan 16mg e hidroclorotiazida 12,5mg, b) redução de C‐LDL com rosuvastatina 10mg, c) uma combinação destas duas intervenções ou d) duplo placebo. Independentemente dos valores basais de C‐LDL ou PA, foram incluídos homens com mais de 55 anos com pelo menos um fator de risco cardiovascular (índice cintura‐anca aumentado, fumadores, níveis baixos de C‐HDL, disglicemia, doença renal crónica ou história familiar de doença coronária prematura) ou mulheres com mais de 60 anos com dois ou mais fatores de risco. Apesar de não ter sido utilizado um limiar de risco de doença aterosclerótica CV (ASCVD) para a inclusão dos doentes no estudo, este foi aproximadamente de 10% a dez anos, dentro do intervalo considerado «risco intermédio». Além disso, os investigadores do estudo HOPE‐3 orgulham‐se de terem seguido durante cerca de seis anos uma coorte verdadeiramente multiétnica, já que apenas 20% dos indivíduos eram caucasianos. Outro dos aspetos a salientar foi o pragmatismo do desenho do ensaio, no fundo uma tentativa de aproximação à prática clínica do dia‐a‐dia: minimização de critérios de inclusão e exclusão, sem necessidade de análises laboratoriais de seguimento e limitação do número de visitas de seguimento ao centro de ensaios clínicos.
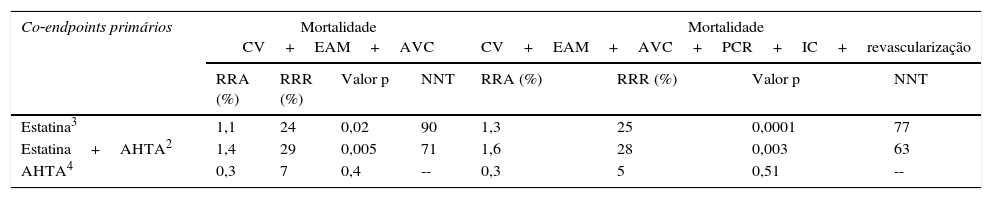
Os principais resultados encontram‐se resumidos na Tabela 1. Os efeitos secundários foram na sua maioria ligeiros. De forma relevante, não se assistiu a um aumento dos casos de diabetes, hepatite ou de rabdomiólise nos doentes tratados com estatina. Relativamente à terapêutica anti‐hipertensiva, esta apenas reduziu eventos em doentes com PA acima de 143,5mmHg; os doentes sofreram mais tonturas, mas não se registou um aumento da síncope ou das quedas.
Principais resultados do estudo HOPE‐3
| Co‐endpoints primários | Mortalidade CV+EAM+AVC | Mortalidade CV+EAM+AVC+PCR+IC+revascularização | ||||||
|---|---|---|---|---|---|---|---|---|
| RRA (%) | RRR (%) | Valor p | NNT | RRA (%) | RRR (%) | Valor p | NNT | |
| Estatina3 | 1,1 | 24 | 0,02 | 90 | 1,3 | 25 | 0,0001 | 77 |
| Estatina+AHTA2 | 1,4 | 29 | 0,005 | 71 | 1,6 | 28 | 0,003 | 63 |
| AHTA4 | 0,3 | 7 | 0,4 | -- | 0,3 | 5 | 0,51 | -- |
AHTA: terapêutica anti‐hipertensiva; AVC: acidente vascular cerebral; CV: cardiovascular; EAM: enfarte agudo do miocárdio; IC: insuficiência cardíaca; NNT: número necessário para tratar; PCR: paragem cardiorrespiratória; RRA: redução de risco absoluto; RRR: redução de risco relativo.
Os resultados do estudo HOPE‐3 reforçam o conceito já presente nas recomendações de prevenção cardiovascular da Sociedade Europeia de Cardiologia1: a abordagem ao doente deve ser baseada no RCV e este deve constituir a base da decisão para o início (ou não) de estatina; o risco intermédio constitui o limiar para essa decisão, independentemente dos níveis de C‐LDL basais, como já salientado nos estudos JUPITER6, AFCAPS/TexCAPS7 e MEGA8. Sabendo‐se que a veiculação de notícias negativas sobre estatinas9 encontra‐se associada a um aumento da mortalidade CV em 18% e da incidência de enfarte em 26%10, e que é variável a proporção de doentes que após a suspensão da toma de estatinas a reinicia posteriormente11, é fundamental que a comunidade cardiovascular consiga transmitir à população os inegáveis benefícios de uma abordagem científica à estratificação do RCV.
Outro dos objetivos do estudo HOPE‐3 foi a análise da performance de uma polypill em prevenção primária. O conceito de polypill, desde há muito defendido pelo investigador principal do HOPE‐3, baseia‐se na assunção de que os ganhos obtidos pela administração conjunta de vários fármacos com evidência isolada na prevenção CV têm vantagens a nível da adesão terapêutica e dos custos de distribuição, quando administrada numa população não selecionada de indivíduos em risco12. Além disso, a hipótese de que não é necessário utilizar análises laboratoriais para selecionar os doentes candidatos à polypill nem consultas de seguimento, tornando a terapêutica mais acessível em países com menores recursos económicos, mas também uma das formas mais eficazes de fazer frente aos crescentes custos em saúde, ainda não tinha sido testada formalmente em contexto de prevenção primária13. Tais vantagens compensariam os riscos de dar um fármaco a quem dele não precisa e de expor uma população saudável a uma intervenção potencialmente arriscada. O HOPE‐3 responde a essas questões. A polypill incluindo dois anti‐hipertensores e uma estatina não é adequada para doentes sem hipertensão arterial, pois estes apenas beneficiam do componente estatina. No entanto, para indivíduos em prevenção secundária, onde o conceito já havia sido testado com sucesso14, ou com hipertensão arterial, como vimos no HOPE‐3, a utilização de uma combinação de anti‐hipertensores e estatina é eficaz e segura. Se a combinação utilizada, incluindo hidroclorotiazida (que nunca demonstrou reduzir, nas doses utilizadas, eventos CV), foi a mais feliz, é controverso5. A utilização de outros diuréticos (como a clortalidona)15 ou outras classes, como os bloqueadores dos canais de cálcio16, poderia ter condicionado resultados diferentes.
Como o Dr. Valentin Fuster salientou na apresentação do HOPE‐3, no ACC’16, «o futuro da prevenção passa, sem sombra de dúvida, pela simplicidade». Numa era de medicina tecnológica, em que intervenções de alta complexidade e elevados custos lutam por demonstrar impacto prognóstico, a simples administração de uma estatina com reduzido seguimento dos doentes demonstrou reduzir a mortalidade CV de forma robusta, segura e eficaz. Será que estamos prontos para abraçar um novo conceito17: a simpler Medicine?
Conflito de interessesOs autores declaram não haver conflito de interesses.